Zusatzinformationen
Warnhinweis
Die auf dieser Seite beschriebenen Krankheiten enthalten Bild,- und Filmmaterial, welches während Operationen aufgenommen wurde. Entscheiden Sie selbst, ob Sie diese Bilder sehen möchten. Bitte beachten Sie hierbei auch unser Impressum sowie die rechtlichen Hinweise. Die Praxis Baermed übernimmt keine Haftung. Wollen Sie die Seite wirklich sehen!
Darm
Themen
- Darm und Darmkrankheiten
- Divertikulose und Divertikulitis
- Darmverschluss
- Dickdarmkrebs
- Chronische Entzündung im Darm
- Hämorrhoiden
- Enddarmkrebs
1. Darm und Darmkrankheiten
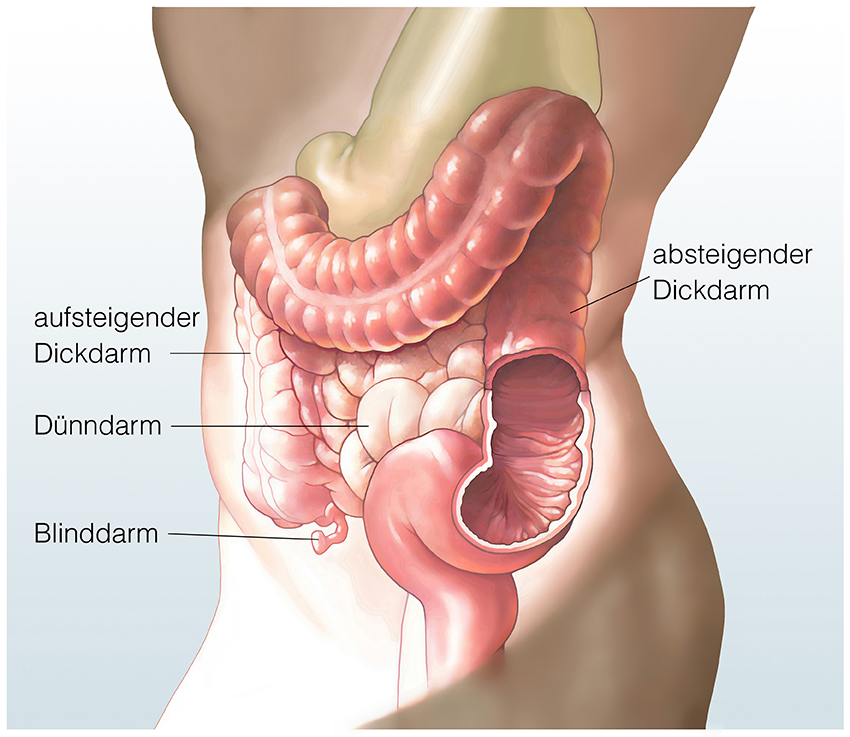
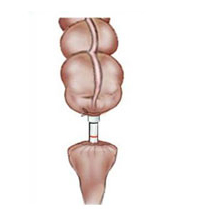
Der Darm und seine Abschnitte
Unser Darm besteht aus mehreren, sehr unterschiedlichen Abschnitten (siehe Abb. 1): Dem kurzen Zwölffingerdarm, der den Speisebrei direkt aus dem Magen erhält, dem Dünndarm, einem dünnen „Schlauch“, der etwa vier bis fünf Meter lang ist, sowie dem Dickdarm von ungefähr 1,2 Metern Länge. Die vielen Dünndarmschlingen sind in der Bauchhöhle relativ frei beweglich und werden, im Vergleich zum Dickdarm, über diverse Blutgefässe versorgt, da hier viele Nahrungsbestandteile (Zucker, Eiweisse) aus der Nahrung direkt ins Blut aufgenommen werden. Der Dickdarm (Kolon) „umrahmt“ die im Mittel- und Unterbauch verteilten Dünndarmschlingen und wird in verschiedene Abschnitte unterteilt.
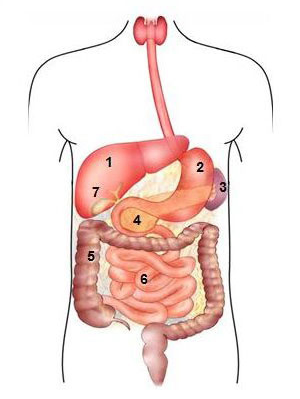
1 Leber
2 Magen
3 Milz
4 Bauchspeicheldrüse
5 Dickdarm
6 Dünndarm
7 Gallenblase
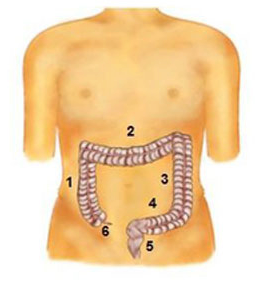
1 Colon ascendes
2 Colon transversal
3 Colon descendent
4 Colon sigmoldeum
5 Enddarm (Rektum)
6 Blinddarm(Appendix)
Wo liegt der Dickdarm?
Der Dickdarm (Kolon) ist der letzte Teil des Verdauungstraktes und „umrahmt“ die im Mittel- und Unterbauch verteilten Dünndarmschlingen. Ausserdem wird der Dickdarm in verschiedene Abschnitte unterteilt (siehe Abb. 2):
Abschnitt 1:
Der erste Teil des Dickdarmes liegt im rechten Unterbauch, in welchem der Dünndarm so einmündet, dass ein Darmstück von mehreren Zentimetern Länge (Coecum) entsteht, das blind endet und ein dünnes Anhängsel hat, den so genannten Blinddarm oder Wurmfortsatz.
Abschnitt 2:
Oberhalb der Einmündung des Dünndarmes beginnt der aufsteigende Teil des Kolons (Kolon ascendens). Es zieht nach oben, fast bis zur Leber, und beschreibt anschliessend eine Biegung (rechte Kolonflexur).
Abschnitt 3:
Danach folgt der horizontal von rechts nach links im Oberbauch verlaufende Abschnitt des Dickdarmes (Kolon transversum, Querkolon). In Position gehalten wird dieses Stück Dickdarm durch eine „Fettschürze“, die mit dem Darm verwachsen ist und als „grosses Netz“ bezeichnet wird. Unter der Milz im linken Oberbauch angekommen, beschreibt der Dickdarm erneut eine Biegung (linke Kolonflexur).
Abschnitt 4:
Der absteigende Dickdarm zieht in Richtung linker Unterbauch (Kolon descendens).
Abschnitt 5:
Danach beschreibt der Dickdarm eine S-Kurve und wird als Kolon sigmoideum, kurz Sigma, bezeichnet. Hier endet der Dickdarm, gefolgt vom letzten Teil, dem Enddarm.
Abschnitt 6:
Der Enddarm (Rektum) ist 16 Zentimeter lang und geht in den After über.
In der Mitte dieses „Dickdarmrahmens“, unterhalb des Dünndarmes, finden sich, zentral aus der Hauptschlagader entspringend und dann in einer schützenden Gewebeschicht verlaufend, mehrere grosse Blutgefässe, die strahlenförmig zum Kolon und zum Rektum ziehen.
Die genaue Kenntnis des Chirurgen darüber, welches Gefäss welchen Darmabschnitt versorgt, ist essentiell für eine gute Dickdarmchirurgie und muss bei komplexen Operationen in diesem Bereich gut bedacht werden.
Wie funktioniert der Dickdarm?
Der gesamte Darm hat neben seiner Funktion als Verdauungsorgan auch wichtige motorische und immunologische Aufgaben. Auch in nüchternem Zustand laufen von der Speiseröhre bis zum Enddarm periodische Wellen über die glatte Darmmuskulatur und halten den Dünn- und Dickdarm kontinuierlich in Bewegung, so dass der Speisebrei weitertransportiert wird. Dabei bewegen sich die Dünndarmschlingen im Vergleich zum Dickdarm schneller, so dass die Durchlaufzeiten des Speisebreis im Dünndarm relativ kurz sind.
Gleichzeitig wirkt hier der Mechanismus der schnellen „Beförderung“ einer zu hohen Anzahl von Bakterien entgegen. Im Dickdarm werden die Passagezeiten länger, so dass der flüssige Nahrungsbrei aus dem Dünndarm in Ruhe eingedickt werden kann.
Die Hauptaufgabe des Dickdarmes besteht darin, dem flüssigen Darminhalt grosse Mengen an Wasser wieder zu entziehen und dem Körper zurückzuführen. Dies wird darmmotorisch so erreicht, indem es hier nicht nur Vorwärtsbewegungen der Schlingen gibt, sondern auch Rückwärtsbewegungen. Gleichzeitig steigt hier, was völlig normal und erwünscht ist, die Bakterienzahl drastisch an. Weiterlesen >
Der gesunde Darm weist verschiedenste Barrieremechanismen gegen diese Bakterien auf und produziert bestimmte, fast desinfizierend wirkende Eiweisse, die sich auf der Darmschleimhaut befinden. Gleichwohl sind bestimmte Darmregionen vermehrt von Lymphknoten durchsetzt und übernehmen andere immunologische Aufgaben zur Abwehr von Keimen.
Sowohl operative Eingriffe, aber auch andere Erkrankungen des Darmes können dieses feinabgestimmte System mit gravierenden Folgen stören und führen zu klassischen Problemen der Darmchirurgie: Nach operativen Eingriffen stellt der Darm, als Reaktion auf die erfolgte Manipulation, seine „Eigenbewegung“ ein. Daraufhin werden der Nahrungsbrei und die im Darm enthaltene Luft nicht weitertransportiert. Der Darm hat eine Lähmung (Atonie). Daher richtet sich das Augenmerk nach einer Darmoperation auf die Lähmung, die mit speziellen Massnahmen überwunden werden muss.
2. Divertikulose und Divertikulitis
Symptome, Behandlung und Operation
Was ist eine Divertikulose und was eine Divertikulitis?
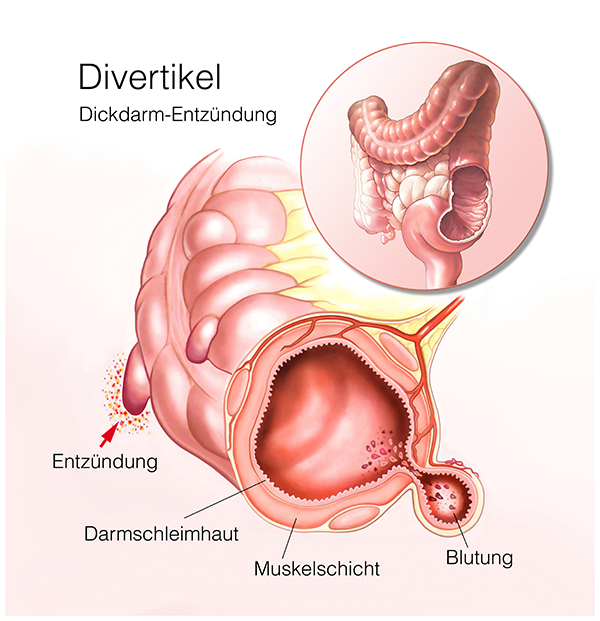
Die Entstehung einer Divertikulose ist nach heutiger Lehrmeinung durch mehrere Faktoren bedingt. Kommt es aufgrund ballaststoffarmer Ernährung, wenig körperlicher Bewegung und begrenzter Flüssigkeitsaufnahme beim Menschen zu einer chronischen Verstopfung, steigt vor allem im Sigmabereich der Druck stark an. In dieser „Hochdruckzone“ kommt es mit der Zeit zu einer dauerhaften, lokalen Strukturveränderung der Darmwand, die auch „Divertikulose“ genannt wird.
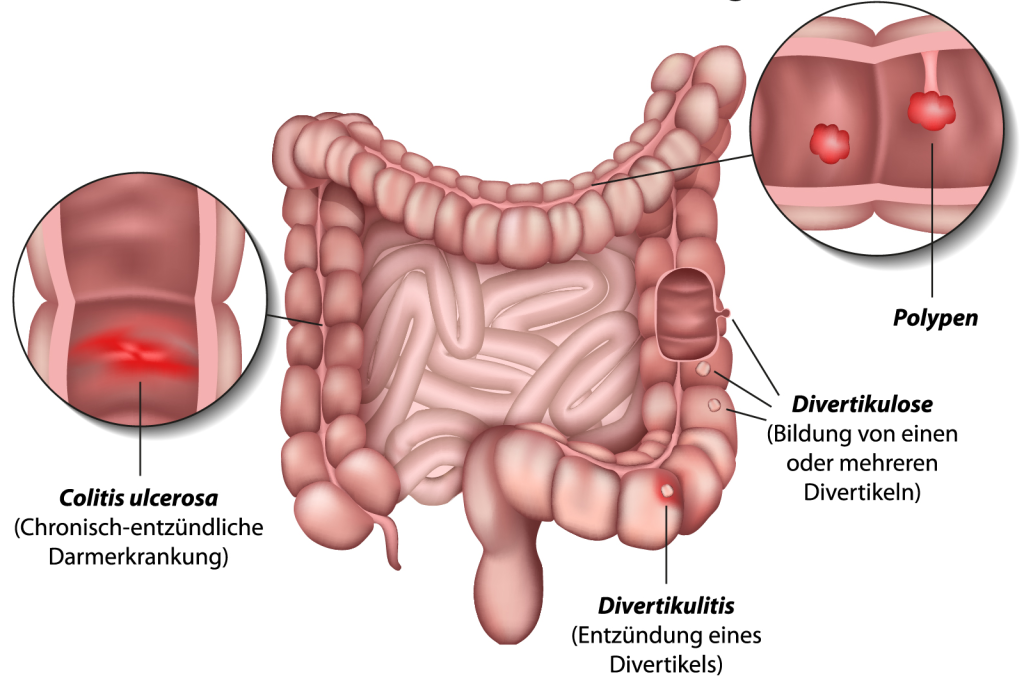
Was geschieht bei dieser Strukturveränderung? Vereinfacht ist die Darmwand aus drei Schichten aufgebaut: Ganz innen liegt die Schleimhaut, gefolgt von einer festeren Stützschicht, die wiederum aussen von einem Muskelmantel umgeben wird. Durch den hohen Druck im Darminnern drückt die Schleimhaut im Bereich von muskulären Schwachstellen punktuell wie ein Finger an einem Handschuh nach aussen. Treten diese Ausstülpungen an vielen Stellen vor allem im Sigma auf, spricht man von einer Divertikulose (Abb. 5). Zusammengefasst ist die Divertikulose eine strukturelle Veränderung der Darmwand, welche zwar zu Komplikationen führen kann, aber nicht muss.
Divertikel gehören in Europa zum häufigsten Dickdarmbefund bei Patienten, die älter als 50 Jahre alt sind, wobei 70% der Betroffenen keine oder nur geringe Beschwerden haben. Sie klagen allenfalls über gelegentliche Schmerzen oder Krämpfe im linken Unterbauch, wobei sich Durchfall und Verstopfung abwechseln können. Weiterlesen >
Von einer Divertikulitis spricht man dann, wenn es zu einer Entzündung der Divertikel kommt. Diese Entzündung hat im Gegensatz zur rein strukturellen Veränderung der Darmwand einen wirklichen Krankheitswert. Stauen sich Stuhl und Bakterien in diesen Ausstülpungen, kann dies eine Entzündung verursachen, die oft von Schmerzen und Fieber begleitet wird. Häufig wird eine akute Divertikulitis ambulant durch den Hausarzt oder Magen-Darm Spezialisten behandelt.
Im Rahmen der Entzündungsreaktion kann es aber auch zu akuten Komplikationen kommen, wobei Blutungen, Abszesse oder Darmwandperforationen die Folge sein können. Tritt die Divertikulitis über Jahre immer wieder schubweise auf, können die ständig wiederkehrenden Entzündungen zu einer Vernarbung und Einengung des Darms führen. Das Vollbild einer solchen Einengung der Darmlichtung ist der vollständige Darmverschluss, eine Komplikation, die immer operiert werden muss.
Symptome der Divertikulitis
Patienten können nur an einer Divertikulitis erkranken, wenn in ihrem Darm bereits Divertikel vorhanden sind. Oft wissen jedoch Arzt und Patient nicht, ob dies der Fall ist. In den westlichen Industrienationen wissen allerdings zunehmend mehr Patienten, ob sie an Divertikeln erkrankt sind oder nicht.
Dabei spielt die steigende Anzahl an Darmspiegelungen zur Krebsvorsorge sicher eine grosse Rolle, wobei zufällig aufgefundene Divertikel stets mitdokumentiert werden. Zu den klassischen Symptomen einer Divertikulitis werden Fieber, diffuse Unterbauchschmerzen auf der linken Seite und Verstopfung, abgelöst von Episoden mit Durchfall, genannt.
Aber Vorsicht: Für Durchfall gibt es neben einer entzündlichen Darmerkrankung noch weitere unzählige Ursachen, so z.B. klassische Magen-Darm-Grippen, Würmer, Reisedurchfall, Lebensmittelvergiftungen und mehr. Auch ein Tumor kann sich in Form dieser Beschwerden zum ersten Mal bemerkbar machen.
Diagnose und Abklärung der Divertikulitis
Der zuständige Arzt muss zunächst durch möglichst gezielte Fragen an den Patienten versuchen, die oben genannten Krankheitsbilder abzugrenzen: Wie häufig treten Durchfälle auf? Gibt es dabei zusätzlichen Schleim- oder Blutabgang? Verursacht der Stuhlgang Schmerzen oder Krämpfe im Unterbauch? Gibt es im Rahmen solcher Episoden auch Fieberschübe? Wie sind Ernährungs- und Lebensgewohnheiten? Hat der Patient einen starken Gewichtsverlust oder einen Leistungsknick bemerkt? Weiterlesen >
m Anschluss an die Befragung ist eine gründliche Untersuchung des Bauches erforderlich, um die Stelle zu lokalisieren, an der die Schmerzen hauptsächlich auftreten. Bei einer Divertikulitis kann der untersuchende Arzt gelegentlich im linken Unterbauch eine Art „Walze“ tasten und dabei einen deutlichen Druckschmerz auslösen.
Zur körperlichen Untersuchung gehört immer eine Rektaluntersuchung. Eine Blutanalyse vervollständigt diese erste Befragung und Untersuchung. Die Synthese aus Befragung, körperlicher Untersuchung und diversen Laborresultaten entscheidet darüber, welche weiterführenden diagnostischen Massnahmen eingeleitet werden sollen. Welche Methoden stehen dabei zur Verfügung?
Die Abdomensonografie ermöglicht eine grundlegende Orientierung sowie die Beurteilung, ob sich freie Flüssigkeit im Bauch befindet. Die Qualität und Aussagekraft dieser Ultraschalluntersuchung hängt massgeblich von der Erfahrung des durchführenden Arztes ab. Für die Diagnose einer Divertikulose ist die Abdomensonografie jedoch oft ungeeignet. Hingegen kann bei einer akuten Entzündung das Ausmass der Entzündung sowie ein allfälliger Abszess gut beurteilt werden.
Röntgen-Abdomenübersichtaufnahme
Die Röntgen-Abdomenübersichtsaufnahme stellt grundsätzlich freie Luft als schwarze Fläche dar. Tritt also bei einer Darmperforation Luft aus dem Darm, so sammelt sich diese am höchsten Punkt innerhalb des Bauches und zeigt sich auf dem Röntgenbild als schwarze Sichel direkt unterhalb des Zwerchfells. Weiterlesen >
Computertomographie
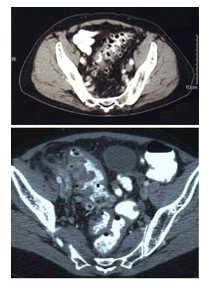
Die Computertomographie (Abb. 6) gewann bei der Diagnostik der akuten Divertikulitis in den letzten Jahren zunehmend an Bedeutung. Die CT-Untersuchung kann Veränderungen an der Darmwand, zum Teil sogar einzelne Divertikel, gut darstellen. Ferner gibt das CT gute Auskünfte über allfällige Abszesse und freie Luft. In der gleichen Untersuchung können auch viele weitere Ursachen für die Beschwerden des Patienten ausgeschlossen werden.
Darmspiegelung
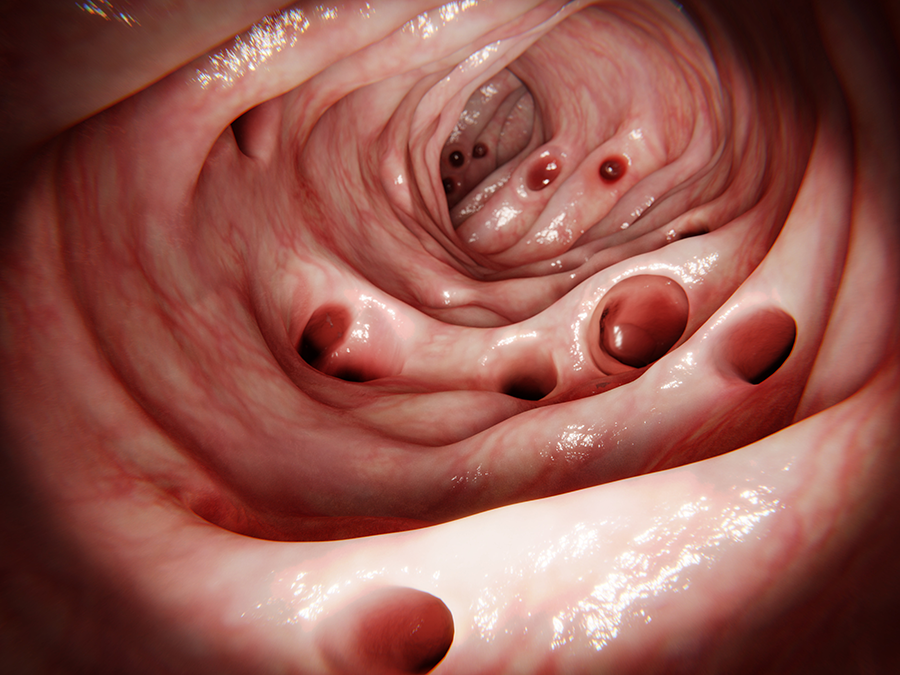
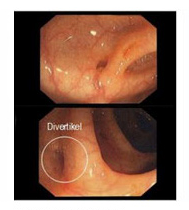
Die Indikation zur Dickdarmspiegelung (Abb. 7) – auch Koloskopie genannt -muss differenziert gestellt werden. In der akuten Entzündungsphase wird aufgrund der hohen Aussagekraft und der niedrigen Komplikationsrate der Computertomographie häufig auf eine Dickdarmspiegelung verzichtet, da das Einführen des Endoskops in einen entzündlich veränderten Darm das Risiko einer Perforation mit sich birgt. Erst nach Abheilung des akuten Schubes wird die Koloskopie durchgeführt. Da die Divertikulose ähnlich wie die Dickdarmtumore mit steigendem Alter zunehmen, wird jedoch bei jedem Patienten, der über 50 Jahre alt ist, eine Koloskopie angeordnet.
Behandlung der Divertikulitis
Das Auftreten und die Art von Komplikationen im Zusammenhang mit einer Divertikulitis bestimmen, ob zunächst eine konservative (medikamentöse) oder operative Therapie eingeleitet werden muss.
Handelt es sich um einen Entzündungsschub ohne akute Blutung oder Zerstörung der Darmwand, wird die Erkrankung konservativ behandelt. Die wichtigsten Massnahmen sind die Ruhigstellung des Darms durch Nahrungskarenz bei freiem Trinken, durch Ernährung über einen zentralen Venenkatheter, durch Antibiotika-Abgabe und durch die Verabreichung krampflösender Medikamente. Es werden keine Laxantien (Abführmittel) gegeben oder abführende Massnahmen vom Enddarm durchgeführt, da man eine Zerstörung der Darmwand im Infektionsbereich fürchtet. Klingt die Phase der Entzündung ab, darf der Patient wieder schlackenreiche, nicht blähende Kost zu sich nehmen.
Die sogenannten „elektiven“, das heisst geplanten Operationen bei einer Divertikulose respektive Divertikulitis werden in folgenden Fällen durchgeführt: Weiterlesen >
- Divertikel sind durch eine Darmspiegelung nachgewiesen worden.
- Mindestens eine schwere Entzündung hat bereits stattgefunden, die mit Antibiotika behandelt werden musste und eventuell einen Krankenhausaufenthalt nötig machte.
- Wiederkehrende Entzündungen im Sigmabereich und/oder Verengungen des Dickdarms sind nachgewiesen worden.
- Bei einem entzündlichen Schub hat sich ein Abszess, eine Eiteransammlung im Bauchraum, um den entzündeten Darm herum entwickelt.
- Eine Notfalloperation ist dann angezeigt, wenn ein Durchbruch von Darminhalt in den Bauch¬¬raum nachgewiesen oder zumindest vermutet wird.
Die offene Operation
Durch einen 10 bis 15 Zentimeter langen, vertikalen Hautschnitt vom Bauchnabel bis zur Schamhaargrenze wird die Bauchdecke schichtweise durchtrennt. Das Bauchfell wird eröffnet und die Sicht mit mehreren Haken frei gehalten, sodass der gesamte untere Bauchraum gut eingesehen werden kann. Zuerst wird der entzündete Dickdarmteil aufgesucht, und der Chirurg legt fest, wie viel des veränderten Dickdarms entfernt werden muss. Anschliessend wird der Dickdarm vorsichtig seitlich vom Bauchfell gelöst. Dabei muss sorgfältig auf den Harnleiter links geachtet werden, der in diesem Bereich unterhalb des Aufhängebandes (Mesenterium) des Sigmas zieht.
Der erkrankte Darmabschnitt wird freipräpariert, und die zuführenden Blutgefässe werden durchtrennt, sodass das Sigma gut abgesetzt werden kann. Sobald der Darmabschnitt frei liegt, wird dieser mit einem speziellen Klammernahtgerät, das gleichzeitig schneidet und verschliesst, oberhalb und unterhalb des erkrankten Bereichs durchtrennt. Es entstehen zwei blinde Enden, die entweder von Hand oder mit einem speziellen Nahtapparat, der durch den Anus in den Darm eingebracht wird, aneinandergefügt werden. Es erfolgen die Kontrolle auf Bluttrockenheit und die Einlage von zwei Silikondrainagen. Danach wird die Bauchdecke wieder schichtweise verschlossen.
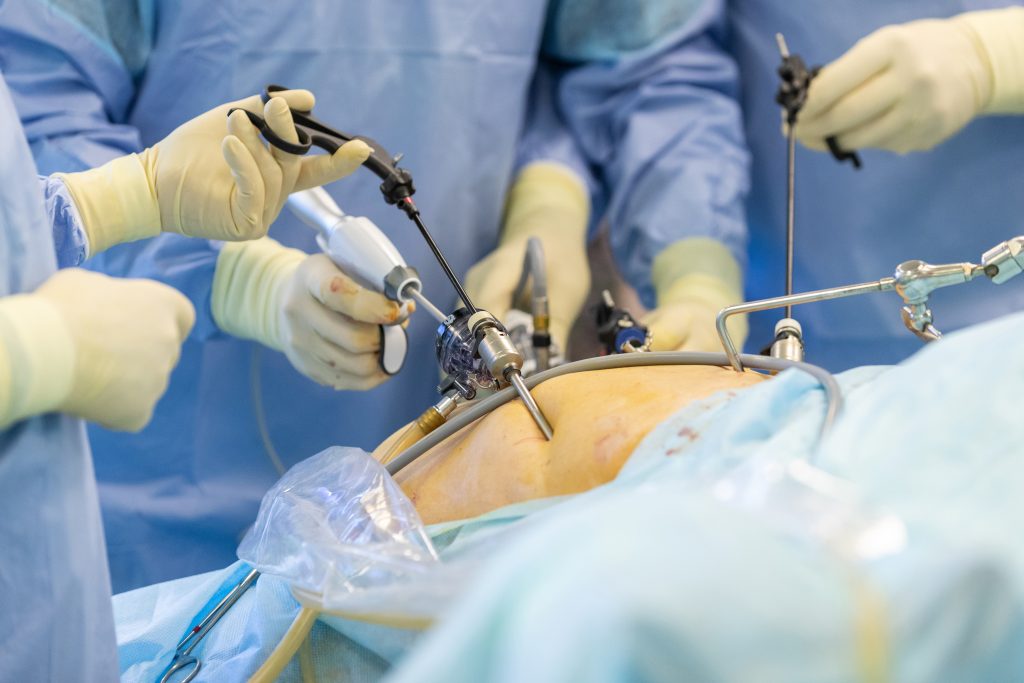
Die laparoskopische Operation
Heute gilt die minimalinvasive Chirurgie als Methode der Wahl zur Entfernung von divertikeltragenden Darmabschnitten (Abb. 8). Die Schlüssellochmethode wird insbesondere bei Patienten mit einer bekannten Divertikulose und mehreren Divertikulitisschüben angewandt. Liegen jedoch bereits Komplikationen vor, wie z.B. ein Darmverschluss, ein Darmdurchbruch oder ein Abszess, kann diese Methode oft nicht mehr gewählt werden. Auch im akuten Entzündungsschub muss häufig von dieser Technik abgesehen werden. Weiterlesen >

1) 10mm für Optik (später 20 mm)
2) 5mm
3) 12mm
4) 10 mm (später für Darm 3cm)
In drei weitere kleine Hautschnitte von fünf bis zehn Millimetern werden unter Kamerakontrolle nochmals drei solcher Führungshülsen eingebracht. Über diese zusätzlichen Zugänge können nun Arbeitsinstrumente, wie z.B. Zangen und Ultraschalldissektoren, eingeführt werden. Weiterlesen >
Schritt 1:
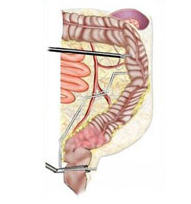
In einem ersten Schritt werden Aufhängebänder oder Verwachsungen (Adhäsionen) durchtrennt, und der erkrankte Darmabschnitt wird freipräpariert. Danach erfolgt die Durchtrennung des Darms unterhalb des erkrankten Bereiches mit Hilfe eines laparoskopischen Klammernahtgerätes (Abb. 9).
Der Darmanteil mit dem erkrankten Darmgewebe wird in einen kleinen sterilen Plastikbeutel gepackt und über einen Zugang an der Schamhaargrenze vor die Bauchdecke gebracht. Danach wird der erkrankte Darmabschnitt durchtrennt und entfernt (Abb. 10).

Schritt 2:
In einem nächsten Schritt wird der Kopf eines Klammernahtgerätes in das verbliebene, gesunde Stück Darm eingeführt, das vernäht und wieder in der Bauchhöhle platziert wird (Abb. 11).
Schritt 3:
Jetzt müssen die beiden Darmenden wieder aneinandergefügt werden. Hierfür wird ein spezieller Nahtapparat über den After eingeführt, der das in der Bauchhöhle liegende Kopfstück fasst und mit Klammern vernäht (Abb. 12).

Schritt 4:
Anschliessend kann noch getestet werden, ob die neu geschaffene Verbindung auch dicht verschlossen ist. Dazu wird ein blauer Farbstoff vom Anus her in den Darm gespritzt. Sieht man keinen Austritt von blauer Flüssigkeit in die Bauchhöhle, so ist die Verbindung dicht. Als letzter Schritt müssen nun alle Bauchschnitte wieder schichtweise geschlossen werden.
Akute Divertikulitis
Die Chirurgie bei einer akuten Divertikulitis ist etwas differenzierter zu betrachten. Führt eine Divertikulitis zu einer Zerstörung der Darmwand und zu einer ausgedehnten Infektion durch Kot in der Bauchhöhle, muss der Patient notfallmässig operiert werden. In dieser Situation muss der Chirurg entscheiden, ob er nach Entfernung des kranken Dickdarmabschnittes den Darm sofort wieder vernähen darf oder nicht.
Bei einer Entzündung des Bauchraums ist die Gefahr einer schlecht heilenden Darmnaht mit einer möglichen Nahtleckage gross. In dieser Situation stehen dem Chirurgen zwei Möglichkeiten offen: Weiterlesen >
Operative Möglichkeit 1:
Er entfernt den kranken Dickdarm und leitet das obere Ende vorübergehend über die Bauchdecke als künstlichen Dickdarmausgang ab und verschliesst das untere En¬de. Man spricht hier von einem Kolostoma.
Der Darm wird vorübergehend nicht wieder in seiner Kontinuität hergestellt. Der Patient kann sich erholen und man wartet ab, bis die Entzündung im linken Unterbauch aufgehört hat. Nach etwa drei Monaten wird erneut operiert, wobei das Kolostoma zurückverlagert wird und die Enden des Dickdarms wieder aneinander genäht werden.
Operative Möglichkeit 2:
Bei der zweiten Möglichkeit fügt der Chirurg nach der Resektion die Darmabschnitte wieder aneinander, entlastet diesen Abschnitt aber, indem er weiter oberhalb den Darminhalt über einen künstlichen Dünndarmausgang ableitet. Hier wird das Stoma ebenfalls nach Rückgang der Infektion in einer zweiten Operation zurückverlagert. Im Vergleich zur ersten Variante ist dieser Eingriff wesentlich kleiner.
Was geschieht nach der Behandlung?
Patienten mit einem schweren Krankheitsverlauf werden nach einer Operation zunächst zur Überwachung auf die Intensivstation verlegt. Dort erhalten sie weiterhin Antibiotika, eine bilanzierte Infusionstherapie und ausreichend Schmerzmittel. Die wichtigsten Blutwerte werden hier bei Bedarf kontrolliert.
Ist der Patient stabil, wird er nach kurzer Zeit auf die Station verlegt. In der Regel darf er nach ein bis zwei Tagen schluckweise wieder trinken. Da der Chirurg in einem Bereich operiert hat, der häufig Entzündungen zeigte, ist er mit der Belastungsprobe der neuen Darmnaht eher zurückhaltend. Das heisst, dass der Nahrungsaufbau erst etwa am vierten Tag mit flüssiger Kost beginnt, und dass ein langsamer Kostaufbau über Suppe erfolgt. Weiterlesen >
Der Patient wird früh mobilisiert und erhält Atemgymnastik. Etwa am sechsten Tag, bei komplikationslosem Verlauf auch früher, kann der Patient das Spital verlassen. Patienten, die intraoperativ mit einem Stoma versorgt wurden, lernen unter Anleitung eines Stomaberaters den notwendigen Umgang mit Hygiene und Materialien.
Prinzipiell haben Patienten nach einer erfolgreichen Operation ohne Komplikationen nichts Spezielles zu beachten. Es kann eine gewisse Zeit brauchen, bis sich ein normaler, weicher Stuhlgang wieder eingestellt hat.
Wichtig ist eine ballaststoffreiche Ernährung, genügend Flüssigkeitszufuhr und ausreichende Bewegung. Eine einschränkende Diät muss nicht eingehalten werden.
Historisches
Noch vor 150 Jahren starben etwa zwei Drittel der Patienten mit Eingeweideoperationen. Selbst bei kleinen Eingriffen wie Finger- und Zehenamputationen starben 10% der Patienten. Gründe für diese hohe Sterblichkeit waren die fehlende Anästhesie, die Antisepsis und das Problem des „Schocks“. Dieses letztgenannte Phänomen wird beispielsweise durch einen hohen Blutverlust oder durch eingeschwemmte Bakterien verursacht und kann tödlich enden. Erst nach bahnbrechenden Entdeckungen, die bis heute das feste Fundament eines jeden grösseren Baucheingriffs bilden, wurden die Resultate besser. Weiterlesen >
1844 erfolgte die erste Narkose mit Lachgas durch Horace Wells und 1901 entdeckte Karl Landsteiner die Blutgruppen des Menschen. Dies eröffnete zum ersten Mal die Möglichkeit, bei grossen chirurgischen Operationen Blutübertragungen vorzunehmen und den Blutungsschock erfolgreich zu behandeln. Die grösste Errungenschaft war jedoch die Erkenntnis von Ignatz Philipp Semmelweiss, dass die damals meist tödlich verlaufenden Wundinfektionen, v.a. das Kindbettfieber, ihre Ursache in mangelnder Hygiene von Händen und Instrumenten hatten. Bis dahin war eine gründliche Händedesinfektion in Spitälern völlig unbekannt. Ärzte und Pflegende trugen, ohne es zu wissen, die Bakterien von einem Patienten zum anderen. Leider war Semmelweiss seiner Zeit zu weit voraus, sodass seine Appelle zur Händedesinfektion mit Karbolsäure, trotz belegter Wirksamkeit von Luis Pasteur, dem berühmten Entdecker der Bakterien, zunächst nicht ernst genommen wurden.
Der Chirurg Joseph Lister aus Glasgow war es, der die Ideen von Semmelweiss aufnahm und 1867 in seiner Klinik mit Erfolg umsetzte: Vor Operationen wurden die Hände der Chirurgen mit karbolhaltiger Seife gewaschen, und es wurde eine karbolhaltige Lösung während der Operation über dem Operationsgebiet zerstäubt. Damit sank die Zahl der tödlichen Komplikationen nach Operationen deutlich. Im Zuge dieser Erkenntnisse entstanden dann Operationssäle, die nur noch mit Haube und Mundschutz betreten werden durften, sodass die ersten grossen, dann auch aseptisch durchgeführten bauchchirurgischen Eingriffe ab 1880 erfolgreicher waren.
Exemplarisch für die Aufbruchstimmung in der Bauchchirurgie unter diesen neuen Bedingungen ist die Arbeit des Chirurgen Professor Ulrich Kroenlein, der seit 1881 am Universitätsspital Zürich arbeitete und lehrte. Er setzte im Spital die neuen Hygienevorstellungen in Massnahmen um, indem er Böden kacheln, Bettgestelle aus Holz entfernen und einen neuen Operationssaal in Form eines Amphitheaters (Studentenunterricht) bauen liess. Kroenlein operierte als einer der ersten Chirurgen akute Blinddarmentzündungen und befasste sich mit der Therapie der eitrigen Bauchfellentzündung, eine Komplikation, die insbesondere nach Darmverletzungen auftritt.
Um solche Bauchfellentzündungen durch schlechte Darmnähte (Anastomosen) zu vermeiden, rangen zu dieser Zeit zwei andere, berühmte Chirurgen um neue Nahttechniken in der Darmchirurgie, so Theodor Kocher und Vinzenz Czerny. „Die Darmresektion ist zu einem ausserordentlich wichtigen und verhältnismässig häufigen chirurgischen Eingriff geworden, durch dessen korrekte Ausführung der Chirurg manches sonst unrettbar verlorene Leben erhalten kann.“ schreibt Theodor Kocher 1894 und stellt damit seine fortlaufende Darmnaht vor (Boschung U.: Meilensteine in der Geschichte der intestinalen Anastomose. Swiss Surg 2003; 9: 99-104). So führte Sir Ernest Miles schon 1907 die erste radikale abdominoperineale Resektion bei einem Enddarmkarzinom durch, ein grosser Eingriff, bei welchem Dickdarm und Enddarm ganz entfernt wurden.
Für die Entfernung des divertikeltragenden Anteils der Sigmaschlinge wurden die Resultate v.a. dann gut, als die Spülung des Darms vor der Operation, die konsequente Antibiotika-Abgabe und die neuen Nahttechniken mit den heutigen modernen Nahtmaterialien eingeführt wurden. Ein grosser Schritt zu kleinen Komplikationsraten, kurzen Spitalaufenthalten und guten postoperativen Resultaten wurde durch die erst kürzlich eingeführte minimalinvasive laparoskopische Sigmaresektion erreicht. Zusammen mit dem Konzept der „fast track“-Chirurgie (schonende, für die Patienten wenig belastende Chirurgie) wurde die Sigmaresektion für die Divertikelkrankheit heute eine sichere Chirurgie mit geringen Komplikationsraten.
3. Darmverschluss
Symptome und Operation bei akutem Ileus
Ileus
Der Darmverschluss (Ileus) ist eine Unterbrechung des Passage im Dünndarm oder Dickdarm und stellt eine lebensbedrohliche Situation dar. Bei einem Darmverschluss (Ileus) bleibt der Darminhalt an einer Stelle des Darms liegen. Die Darmpassage ist entweder durch Hindernisse (sog. mechanischer Darmverschluss) blockiert oder der Darm ist nicht mehr in der Lage ist, seinen Inhalt voranzubewegen (sog. funktioneller Darmverschluss). Neben dem vollständigen Darmverschluss gibt es auch den unvollständigen Darmverschluss (sog. Subileus).
Die Erkrankung kann lebensbedrohlich sein. Bei einem Verdacht sollten Betroffene bis zur Untersuchung nichts mehr essen oder trinken. Patienten mit Darmverschluss müssen sich umgehend in ärztliche Behandlung begeben und in vielen Fällen ist eine chirurgische Intervention notwendig.
Wo liegen Dünndarm und Dickdarm?
Unser Darm besteht aus mehreren, sehr unterschiedlichen Abschnitten: Dem kurzen Zwölffingerdarm, der den Speisebrei direkt aus dem Magen erhält, dem Dünndarm, einem dünnen „Schlauch“, der etwa vier bis fünf Meter lang ist, sowie dem Dickdarm von ungefähr 1,2 Metern Länge. Die vielen Dünndarmschlingen sind in der Bauchhöhle relativ frei beweglich und werden, im Vergleich zum Dickdarm, über diverse Blutgefässe versorgt, da hier viele Nahrungsbestandteile (Zucker, Eiweisse) aus der Nahrung direkt ins Blut aufgenommen werden. Der Dickdarm (Kolon) „umrahmt“ die im Mittel- und Unterbauch verteilten Dünndarmschlingen und wird in verschiedene Abschnitte unterteilt.
Der erste Teil des Dickdarmes liegt im rechten Unterbauch, in welchen der Dünndarm so einmündet, dass ein Darmstück von mehreren Zentimetern Länge (Caecum) entsteht, das blind endet und ein dünnes Anhängsel hat, den so genannten Blinddarm oder Wurmfortsatz.
Oberhalb der Einmündung des Dünndarmes beginnt der aufsteigende Teil des Kolons (Kolon ascendens). Es zieht nach oben, fast bis zur Leber, und beschreibt dann eine Biegung (rechte Kolonflexur).
Danach folgt der horizontal von rechts nach links im Oberbauch verlaufende Abschnitt des Dickdarmes (Kolon transversum, Querkolon). In Position gehalten wird dieses Stück Dickdarm durch eine „Fettschürze“, die mit dem Darm verwachsen ist und „grosses Netz“ genannt wird. Unter der Milz im linken Oberbauch angekommen, beschreibt der Dickdarm erneut eine Biegung (linke Kolonflexur). Weiterlesen >
Der absteigende Dickdarm zieht in Richtung des linken Unterbauches (Kolon descendens).
Danach beschreibt der Dickdarm eine S-Kurve und wird als Kolon Sigmoideum, kurz Sigma, bezeichnet. Hier endet der Dickdarm, gefolgt vom letzten Teil, dem Enddarm.
Der Enddarm (Rektum) ist 16 Zentimeter lang und geht in den After über. In der Mitte dieses „Dickdarmrahmens“, unterhalb des Dünndarmes, finden sich, zentral aus der Hauptschlagader entspringend und dann in einer schützenden Gewebeschicht verlaufend, mehrere grosse Blutgefässe, die strahlenförmig zum Kolon und zum Rektum ziehen. Die genaue Kenntnis des Chirurgen darüber, welches Gefäss welchen Darmabschnitt versorgt, ist essentiell für eine gute Dickdarmchirurgie und muss bei komplexen Operationen in diesem Bereich gut bedacht werden.
Wie funktionieren Dünndarm und Dickdarm?
Der im Magen angedaute Nahrungsbrei wird im Zwölffingerdarm mit Gallensaft und Säften aus der Bauchspeicheldrüse vermengt und in Bestandteile wie Zucker, Fette und Eiweisse zerlegt.
Die gute Durchblutung des Dünndarmes sorgt dafür, dass diese „Bausteine“ ins Blut aufgenommen und vom Körper weiterverarbeitet werden können. Alle unverdaulichen Anteile gelangen schliesslich in den Dickdarm. Dieser entzieht dem noch flüssigen Nahrungsbrei das Wasser. Weiterlesen >
Wie aber transportiert der Darm den Speisebrei weiter und wie dickt er diesen zum Schluss ein? Selbst beim nüchternen Menschen laufen von der Speiseröhre bis zum Enddarm periodische Wellen über die glatte Muskulatur des Darmes und halten ihn kontinuierlich in Bewegung, so dass der Speisebrei weitertransportiert wird. Dabei bewegen sich die Dünndarmschlingen im Vergleich zum Dickdarm schneller, so dass die Passagezeiten des Speisebreis im Dünndarm relativ kurz sind. Gleichzeitig wirkt dieser Mechanismus der schnellen „Beförderung“ einer zu hohen Anzahl von Bakterien entgegen, die natürlicherweise im Darm vorkommen.
Im Dickdarm verweilt der Speisebrei länger, so dass er in Ruhe durch Wasserentzug eingedickt werden kann. Dies wird darmmotorisch so erreicht, indem es hier nicht nur eine Vorwärtsbewegung der Schlingen gibt, sondern auch eine Rückwärtsbewegung. Gleichzeitig steigt hier, was völlig normal und erwünscht ist, die Bakterienzahl im Darm drastisch an.
Der gesunde Darm weist verschiedenste Barrieremechanismen gegen diese Bakterien auf und produziert bestimmte, fast desinfizierend wirkende Eiweisse, die sich auf der Schleimhaut befinden. Erkrankungen wie der Darmverschluss können dieses feinabgestimmte System empfindlich stören und so zu gravierenden Folgen führen.
Was ist ein Darmverschluss?
Ein Darmverschluss (Ileus) kann sowohl den Dünndarm als auch den Dickdarm betreffen. Man versteht darunter eine Passagestörung des Darminhaltes, die in den meisten Fällen mechanische Ursachen hat. Aber was bedeutet das? Ein Abschnitt des Dünn- oder Dickdarmes wird von innen oder aussen verlegt, so dass der Durchlauf des Speisebreis nicht mehr erfolgen kann. Dieser Verschluss kann komplett (Ileus) oder inkomplett sein (Subileus). Von innen kann zum Beispiel ein mechanisches Hindernis durch einen wachsenden Tumor oder durch verschluckte Gegenstände bei Kindern entstehen. Weiterlesen >
Da der Darm ein weicher Schlauch ist, kann seine Öffnung auch von aussen zugedrückt werden. Dies geschieht oft durch bindegewebige Stränge (Briden), welche die Bauchhöhle durchziehen und in welchen sich der mobile Dünndarm schnell verfangen kann. Man spricht hier von einem Bridenileus, der häufig Patienten mit Voroperationen betrifft, da Operationen grundlegend zur Bildung von Strängen führen können.
Die zweite Form eines mechanischen Ileus ist der Strangulationsileus, der in der Regel den mobilen Dünndarm betrifft. Dabei drehen sich die Dünndarmschlingen sozusagen um die eigene Achse und ru¬fen damit eine Unterbrechung der Blutzufuhr zum Darm hervor. Die Folge ist eine mangelnde Versorgung des Darmgewebes mit Sauerstoff sowie eine Passageblockade für den Nahrungsbrei. Im Weiteren kann sich der Dünndarm auch in den Bruchsack unterschiedlichster Eingeweidebrüche klemmen, was ebenfalls einen Ileus zur Folge haben kann.
Der Dickdarm hingegen, an vielen Stellen mit dem Bauchfell fixiert, ist am häufigsten durch eine Passagestörung betroffen, die durch einen Tumor hervorgerufen wird, der entweder im Dickdarm wächst oder von aussen auf ihn drückt. Neben den jetzt erwähnten mechanischen Ursachen kann auch eine Lähmung der Darmmuskulatur die Ursache eines Ileus (paralytischer Ileus) sein. Das heisst, dass die periodische Eigenbewegung des Darmes zum Erliegen kommt, der Nahrungsbrei nicht weitertransportiert und die Passage behindert wird. Dies kann bei schweren Stoffwechselstörungen oder generalisierten bakteriellen Infekten, bei einem Bauchtrauma wie auch nach grossen Bauchoperationen der Fall sein.
Warum aber ist der Ileus so gefährlich? Es kommt hier allein durch den Stau des Speisebreis, völlig egal an welcher Stelle des Darmes und durch welche Ursache bedingt, zu einer starken Überdehnung der Darmwand. Diese löst eine Abfolge von Reaktionen im Körper aus, die im Folgenden geschildert werden sollen und die letztlich zu der gefährlichen „Ileuskrankheit“ führen.
Die Überdehnung der Darmwand durch „Stau“ führt zu einer Durchblutungsstörung derselben, was lokal einen Sauerstoffmangel im Gewebe auslöst. Dadurch stellt der Darm seine Bewegung ein, was zu einem drastischen Anstieg der Bakterienzahl führt, die dann bestimmte Gifte ausscheiden. Nach diesen Ereignissen wird die Darmwand, wenn man sich diese als „Barriere“ vorstellt, in mehrfacher Hinsicht geschwächt. Es kommt zu einem Flüssigkeitseinstrom in den Darm und in die Darmwand, wobei das „Wasser“ vorher, im Sinne einer krankhaften Umverteilung, dem Blutgefässsystem entzogen wird und beim Patienten eine Kreislaufschwäche bewirkt. Ausserdem können die Gifte der Bakterien nun die geschwächte Barriere der Darmwand durchdringen, gelangen in den Kreislauf und lösen dort über komplizierte Mechanismen ein Schockgeschehen aus, welches weitere Organe, wie zum Beispiel Nieren oder Lungen, beeinträchtigen kann.
Symptome bei einem Darmverschluss
„Der Tag begann wie jeder andere. Ich habe gefrühstückt und bin dann zur Arbeit gefahren. Nach dem Mittagessen bekam ich plötzlich krampfartige Bauchschmerzen. Die Schmerzen kamen und vergingen wieder. Im Laufe des Nachmittags konnte ich nur noch zusammengekrümmt auf meinem Stuhl sitzen. Mein Chef hat mich dann nach Hause geschickt. Zu Hause angekommen musste ich mehrmals im Schwall erbrechen. Mein Bauch blähte sich zunehmend auf und die Schmerzen wurden immer stärker. Es ging mir nur im Liegen, mit angezogenen Beinen, einwenig besser. Ein Freund, der mich abends spontan besuchen wollte, fuhr mich schliesslich umgehend in die Klinik auf die Notfallstation.“
Diese Schilderung eines Betroffenen enthält viele Beschwerden, von denen ein Patient mit drohendem Ileus in der Regel berichten kann. Kardinalsymptome sind Erbrechen (eventuell sogar im Schwall) und starke, schubweise, kolikartige Bauchschmerzen. In vielen Fällen ist der Bauch stark gebläht und druckschmerzhaft. Je nach dem, in welchem Abschnitt des Darmes der Verschluss ist, haben die Patienten keinen Stuhl- oder Windabgang mehr. Weiterlesen >
Eine häufig gestellte Frage ist, weshalb man krampfartige Koliken bekommt. Sobald der Darm aus irgendeinem Grund verschlossen ist, versucht er mit aller Gewalt, gegen dieses Hindernis anzukämpfen. Dieses Ankämpfen gegen ein Hindernis verursacht die kolikartigen Schmerzen. Beim paralytischen Ileus dagegen kommt es schnell zu einer Lähmung des Darmes: „Es wird totenstill im Bauch“, das heisst, dass der Arzt keine Darmgeräusche über sein Stethoskop mehr hören kann.
Notwendige Abklärungen und diagnostische Möglichkeiten
Je nach dem, welcher Abschnitt des Darmes von einem Verschluss bedroht ist, können die oben genannten Beschwerden in sehr unterschiedlicher Ausprägung und Reihenfolge auftreten. Patienten mit einem Dünndarmileus klagen häufiger über krampfartige Bauchschmerzen und Erbrechen.
Ein Dickdarmileus bewirkt in der Regel zunächst deutliche Unregelmässigkeiten des Stuhlganges, bevor Bauchschmerzen auftreten. Deshalb müssen zunächst, durch eine genaue Befragung des behandelnden Arztes, andere Krankheitsbilder abgegrenzt werden. Beim Darmverschluss interessieren primär Aspekte wie der Zeitpunkt, an dem die Schmerzen begonnen haben, die Art der Schmerzen (dumpf, stechend, kolikartige Krämpfe), ob der Patient erbrechen musste und wann er zum letzten Mal Stuhlgang hatte. Ferner sollte man ihn nach vergangenen Operationen im Bauchraum (Blinddarmentfernung, Gebärmutterentfernung, Gallenblasenoperation, sonstige Magen- oder Darmoperationen) und anderen Allgemeinerkrankungen fragen.
Danach folgen weitere Untersuchungen: Weiterlesen >
Abtasten des Bauches
Bei der Untersuchung mit den Händen fällt oft ein geblähter, druckschmerzhafter Bauch auf, der sehr schmerzempfindlich ist. Ferner sucht man beim Abtasten des Abdomens nach abnormalen Raumforderungen. Durch leichtes Beklopfen des Bauches mit den Fingern können Luftansammlungen erkannt werden. Ein sehr aussagekräftiger Untersuchungsschritt ist das Abhorchen des Bauches mit einem Stethoskop, um die Darmgeräusche zu beurteilen. Bei einem zunehmenden Darmverschluss können zunächst so genannte „hochgestellte“, später auch „klingende“ Darmgeräusche gehört werden. Nach längerer Dauer eines mechanischen Ileus und beim Übergang in den paralytischen Ileus sind keine Darmgeräusche mehr hörbar. Die Art und Qualität der Darmgeräusche sind für den Chirurgen ein sehr wichtiges Zeichen für einen Darmverschluss.
Rektaluntersuchung
Die Untersuchung des Enddarms ist bei allen akut auftretenden Bauchbeschwerden ein Muss. Schmerzen und Blut am Fingerling sind jedoch ziemlich unspezifisch und lassen sich auch bei anderen Darm- und Baucherkrankungen finden.
Abdomen-Leer-Bild
Die Röntgenaufnahme des Bauches im Stehen und Liegen liefert enorm viele Informationen bezüglich eines Darmverschlusses. Auf den Bildern sucht man nach Flüssigkeitsspiegeln und nach so genannter freier Luft im Bauchraum. Sind solche Spiegel vorhanden, ist dies ein fast sicheres Zeichen für das Vorliegen eines Darmverschlusses. Anhand der Lokalisation der Flüssigkeitsspiegel kann in etwa abgeschätzt werden, an welcher Stelle der Darm verschlossen ist. Ebenfalls ein typisches Zeichen für das Vorliegen eines Darmverschlusses sind so genannte „stehende Darmschlingen“. Durch den Verschluss des Darmes sammeln sich Gase vor dem Hindernis an, die Darmschlingen blähen sich auf und vermitteln auf dem Röntgenbild den Eindruck, als würden sie im Bauch stehen.
Ultraschalluntersuchung
Ein Ultraschall des Abdomens bietet eine schnelle Möglichkeit, wichtige Aussagen zu folgenden Fragen bezüglich der betroffenen Darmschlingen zu machen: Sind sie mit Flüssigkeit gefüllt? Ist die Darmwand verdickt? Gibt es noch eine Eigenbewegung der Darmschlingen?
Kontrastmittelgabe
Bei Verdacht auf einen Dünndarmileus ohne Strangulation kann die orale Gabe von wasserlöslichem Kontrastmittel versucht werden. Dieses Mittel wirkt auf der einen Seite abführend, auf der anderen Seite kann man nach bestimmten Zeitabschnitten ein Röntgenbild machen um zu sehen, ob die Flüssigkeit in adäquater Zeit bis in den Dickdarm gelaufen ist. Damit kann man den Ort des Verschlusses besser bestimmen.
Blutuntersuchungen
Eine Blutuntersuchung kann einen gewissen Beitrag zur Ursachenklärung des Darmverschlusses leisten. Hingegen können in den Laborergebnissen lediglich gewisse Ursachen, jedoch nicht der Darmverschluss selbst gesehen werden.
Computertomographie
Kann mit den oben genannten Untersuchungen die Ursache für den Darmverschluss nicht gefunden werden oder hat man beim Abtasten des Bauches eine Raumforderung getastet, kann zur ergänzenden Diagnostik in bestimmten Fällen zusätzlich eine CT-Untersuchung durchgeführt werden.
Nur in der Zusammenschau von Krankengeschichte und diversen Untersuchungsergebnissen kann sich ein Chirurg die wichtigsten Fragen beantworten: Ist es ein Dünndarm- oder ein Dickdarmverschluss? Ist der Verschluss me¬chanisch oder paralytisch? Ist er komplett oder partiell? Leidet der Patient unter einer anderen, bisher nicht bekannten Erkrankung (Tumor, Entzündung, Eingeweidebruch)? Muss er den Patienten sofort operieren oder kann unter engmaschiger Kontrolle zugewartet werden?
Mindestens eine schwere Entzündung hat bereits stattgefunden, die mit Antibiotika behandelt werden musste und eventuell einen Krankenhausaufenthalt nötig machte.
Wiederkehrende Entzündungen im Sigmabereich und/oder Verengungen des Dickdarms sind nachgewiesen worden.
Notfalloperation
Bei einem entzündlichen Schub hat sich ein Abszess, eine Eiteransammlung im Bauchraum, um den entzündeten Darm herum entwickelt. Eine Notfalloperation ist dann angezeigt, wenn ein Durchbruch von Darminhalt in den Bauchraum nachgewiesen oder zumindest vermutet wird.
Akuter Darmverschluss – Operation und Behandlung
Steht die Diagnose eines akuten Darmverschlusses fest, werden grundlegende Massnahmen ergriffen, unabhängig davon, um welche Form des Ileus es sich handelt. Da alle Patienten unter einer gravierenden Störung ihres Flüssigkeitshaushaltes leiden, gleichzeitig aber nüchtern bleiben müssen, erhalten sie zunächst einen grossen venösen Zugang, wobei ein weicher Kunststoffschlauch durch eine grosse Nadel in ein zentrales Blutgefäss vorgeschoben wird.
Dieser ZVK (zentralvenöser Katheter) liegt entweder im Bereich des Schlüsselbeines oder am Hals. Über diesen Katheter erhalten die Patienten die notwendige Flüssigkeit sowie Spurenelemente und Medikamente (z.B. Antibiotika). Da die meisten Patienten bereits erbrochen haben, wird ihnen eine Magensonde gelegt. Es handelt sich hierbei um einen feinen Plastikschlauch, der über die Nase via Speiseröhre bis in den Magen vorgeschoben wird. Damit kann die zurückgestaute Flüssigkeit aus Magen und Darm in einen Beutel abgeleitet werden. Diese zwei Massnahmen, Magensonde und Infusion, dienen lediglich zur Sicherstellung eines stabilen Kreislaufzustandes und haben keinerlei therapeutische Wirkung bezüglich des Darmverschlusses Weiterlesen >
Ileuskrankheit
Manchmal müssen auch Patienten mit einer fortgeschrittenen „Ileuskrankheit“ auf der Intensivstation behandelt werden. Wie geht man also weiter vor? Beim paralytischen Ileus (also nicht mechanisch) ergreift man oben genannte Massnahmen und kümmert sich gleichzeitig um die Beseitigung des Grundleidens. Das Vorgehen ist in diesem Fall eher nichtoperativ, es sei denn, dass es zu einer massiven Überdehnung des Darmes kommt. In diesem Fall muss eine spezielle Operation zur Entlastung des Darmes durchgeführt werden.
Und beim mechanischen Ileus? Der mechanische Ileus ist häufig auf Verwachsungen im Bauchraum zurückzuführen und betrifft überwiegend den Dünndarm, da dieser in der Bauchhöhle relativ mobil ist. Im Bereich des Dickdarmes wird ein mechanischer Verschluss in den meisten Fällen durch einen Tumor hervorgerufen. In beiden Situationen sind chirurgische Massnahmen nötig, um das Passagehindernis zu beseitigen und die Kontinuität des Darmes wieder herzustellen. Dabei ist bei der Behandlung von Darmverschlüssen vor allem die offene Operation die Methode der Wahl.
Je nach Zustand des Patienten kann eine laparoskopische Operation versucht werden. Trotzdem muss häufig auf die offene Technik umgestiegen werden, da man das Problem entweder gar nicht richtig sieht oder die Ursache laparoskopisch nur schwer zu beheben ist. Je nach dem, an welcher Stelle der Verschluss vermutet wird (Ober-, Mittel- oder Unterbauch), wird bei der Operation ein senkrechter Schnitt in der Mitte des Bauches als Zugang gesetzt. Danach werden in einem zweiten Schritt alle Schichten der Bauchdecke vorsichtig durchtrennt. Mit mehreren Haken werden die Schnittränder aufgespannt, so dass der Blick auf die Bauchorgane frei wird. Jetzt kann der ganze Bauchraum nach der Ursache des Darmverschlusses abgesucht werden.
Als erstes fallen dem Chirurgen in der Regel die stark geblähten Darmschlingen vor dem Passagehindernis (Bride oder Tumor) auf. Hinter dem Verschluss findet sich oft der so genannte „Hungerdarm“. An dieser Stelle ist der Darm völlig leer und ganz dünn, da hier schon seit längerer Zeit keine Nahrung mehr durchtransportiert wurde. Hat man die Stelle des Verschlusses gefunden, ist die Ursache in der Regel klar zu erkennen. In den allermeisten Fällen sind es einfache Verwachsungen, die zum Abknicken oder zur Strangulation des Darmes führen. Die Verwachsungen werden scharf mit einer Schere durchtrennt, und die Blutungen werden mit einzelnen Stichen gestillt. Sobald der Darm von Verwachsungen befreit ist, muss seine Vitalität geprüft werden, das heisst, es muss kontrolliert werden, ob der Darmabschnitt, der abgeknickt war, noch „lebt“.
Bewegt sich der Darm auf Berührung, ist seine Funktion noch erhalten. Ein weiteres Vitalitätskriterium ist die Farbe und Blutzirkulation. Sind Farbe und Beweglichkeit des Darmes nach Lösung der Verwachsungen in Ordnung, kann der Bauch mit all seinen Schichten wieder verschlossen werden. Abgeklemmte, schlecht durchblutete Darmabschnitte verfärben sich blau.
Wird der Darm nach Beseitigung der Verschlussursache nicht mehr schön rosig, muss davon ausgegangen werden, dass der betreffende Darmabschnitt bereits abgestorben ist und deshalb entfernt werden muss. Dabei wird der Darm oberhalb und unterhalb des abgestorbenen Darmanteils mit einem speziellen Klammernahtgerät durchtrennt und verschlossen. Es entstehen zwei blinde Enden, die durch zwei fortlaufende Nähte wieder aneinander gefügt werden. Es erfolgen dann die Kontrolle auf Bluttrockenheit, die Einlage von zwei Drainagen und ein schichtweiser Verschluss der Bauchdecke.
Was geschieht nach der Operation?
In der Regel werden die Patienten nach einer Operation für ein bis zwei Tage auf der Intensivstation überwacht. Vor allem die Flüssigkeitszufuhr wird sorgfältig bilanziert und ständig korrigiert. Der Patient erhält ausreichend Schmerzmittel und oft eine Antibiotika-Therapie. Eine früher gefürchtete Komplikation nach der Operation war das Auftreten einer Leckage an der neuen Darmnaht mit Austritt von Darminhalt in den Bauchraum. Dies ist zum Glück bei guter chirurgischer Technik und neuem Fadenmaterial sehr selten geworden. Weiterlesen >
Es ist wichtig, die Darmtätigkeit postoperativ täglich ein bis zwei Mal zu überprüfen. Dies geschieht vor allem durch Abhören des Bauches. Nach jedem Baucheingriff kann der Darm in den ersten paar Tagen „streiken“. Er ist sozusagen beleidigt und verweigert seinen Transportdienst. Dies ist eine ganz normale Reaktion, die sich jedoch in den ersten paar Tagen nach der Operation wieder einstellt.
Nimmt der Darm seine Tätigkeit wieder auf, kann der Patient versuchen, kleine Mengen an Tee oder Wasser zu sich zu nehmen. Fördert die Magensonde keinen oder deutlich weniger Magensaft, kann der Patient von der zuvor eingelegten Sonde befreit werden. Die Flüssigkeitsmengen können nun täglich gesteigert werden. Der Kostaufbau beginnt zuerst mit Suppen, wird anschliessend mit Stock und Sauce ergänzt, und schliesslich darf der Patient feingeschnittene Kost und letztlich Normalkost einnehmen. Die Hautfäden können am zehnten postoperativen Tag gezogen werden. Die Patienten können bei einem guten Verlauf innerhalb von etwa acht Tagen nach Hause entlassen werden.
Was muss im zukünftigen Alltag beachtet werden?
Viele Patienten fragen den Arzt, ob sie etwas tun können, um einem weiteren Darmverschluss vorzubeugen. Einem mechanischen Ileus kann leider auf keine Art vorgebeugt werden. Jede offene Operation, auch die des Darmverschlusses, kann manchmal wieder zu Verwachsungen im Bauchraum führen. Die Patienten können nach einer solchen Operation ein völlig normales Leben führen, ohne Einschränkung von Essen und Trinken, und sie können auch wieder Sport treiben. Beim Wiederauftreten von Beschwerden wie Schmerzen oder Stuhlverhalt sollten sich die Patienten rechtzeitig an ihren Arzt wenden. Ist ein Darmverschluss die Folge einer anderen Grunderkrankung (Tumor, Divertikulitis, Morbus Crohn), muss natürlich gleichzeitig die Grunderkrankung fachgerecht behandelt werden.
Historisches
Bereits in der Antike war den griechischen Ärzten das Symptom des Darmverschlusses bekannt. Sie nannten diese Krankheit „Ileus“, was „voll Schlamm“ bedeutet. Diese Bezeichnung erfolgte deshalb, weil bei einem Darmverschluss der Darminhalt nicht weitertransportiert werden kann und sich vor dem Hindernis staut. Diese Flüssigkeit kann so ähnlich wie Schlamm aussehen.
4. DICKDARMKREBS
Diagnose Dickdarmtumor und Enddarmtumor
Kolorektales Karzinom
Die Krebserkrankungen des Dickdarms (sog. Kolonkarzinom) und Mastdarms (sog. Rektumkarzinom) werden unter dem Namen kolorektales Karzinom zusammengefasst. Bei diesen kommt es zu bösartigen Wucherungen in der Schleimhaut des Darms. Oft redet man auch von Darmkrebs, wobei andere Abschnitte des Darms (z.B. der Dünndarm) eher selten betroffen sind.
Die häufigsten bösartigen Dickdarm- und Rektumtumore
In der Medizin wird grundsätzlich zwischen primären und sekundären Tumoren (Metastasen) unterschieden. Ein primärer bösartiger Tumor wäre im Dickdarmbereich ein Tumor, der im Kolon respektive im Rektum entsteht und die Eigenschaft besitzt, Absiedlungen (Metastasen) zu bilden. Die Absiedlungen dieser Tumoren werden über das Lymphsystem in die Leber und anschliessend in die Lunge geschwemmt, in welcher sie weiterwachsen können.
Der häufigste Tumor im Dickdarm ist das Adenokarzinom (lat. adeno = von Drüsenzellen ausgehend), das von der Dickdarmschleimhaut ausgeht. Liegt der gleiche Tumor innerhalb eines Abstandes von 16 Zentimetern bis zum After, spricht man von einem Rektumkarzinom. Weiterlesen >
Andere, seltene Karzinome, die gefunden werden, heissen schleimbildende (muzinöse) Adenokarzinome oder Siegelringzellkarzinome. Auch die äussere Form, die der Tumor im Darm annimmt, kann sehr unterschiedlich sein: Er kann gestielt, kraterförmig und diffus wachsend sein, oder er kann ringförmig die Darmlichtung einengen. Je nach Erscheinungsform sind auch die Frühsymptome, die mit diesem Tumor einhergehen können, sehr unterschiedlich.
Die Ursachen der Entstehung dieser Karzinome sind nicht genau bekannt. Es werden genetische, aber auch Ernährungsfaktoren wie ein hoher Fettanteil in der Nahrung diskutiert. Einige Risikofaktoren sind aber auch ziemlich gut belegt. Dazu gehören bestimmte Vorerkrankungen des Darmes, wie etwa die Kolitis ulzerosa, der Morbus Crohn oder die familiäre Poliposis coli. Letztere gilt sogar als Präkanzerose (Tumorvorstufe), da hier die vielen Wucherungen der Darmschleimhaut (Polypen) nach einer gewissen Zeit bösartig werden. Auch eine bekannte Familienanamnese mit Kolonkarzinomen in der direkten Verwandtschaft erhöht die Wahrscheinlichkeit, an einem solchen Tumor zu erkranken.
Symptome bösartiger Dickdarmtumore
Leider sind die ersten Symptome bei Patienten mit diesem Tumor sehr unterschiedlich oder auch gar nicht vorhanden. Wenn die Darmlichtung, zum Beispiel durch den Tumor, verlegt wird, kann es zu Stuhlunregelmässigkeiten (Durchfälle wechseln sich mit Verstopfung ab) oder zu kolikartigen Schmerzen und Blähungen kommen. Gestielte Tumore bluten häufiger und können so eine schleichende Blutarmut beim Patienten hervorrufen. Tritt ein Blutabgang im Bereich des Afters auf oder entdeckt der Patient Blut im Stuhl, sollte er sofort einen Arzt konsultieren um abzuklären, ob dies lediglich mit einem Hämorrhoidalleiden zusammenhängt oder andere gravierendere Ursachen hat.
Notwendige Abklärungen und Diagnose
Leider können verschiedenste Magen-Darmerkrankungen die oben erwähnten Beschwerden hervorrufen, so dass der Arzt zunächst einen sehr genauen Ablauf der Krankengeschichte erfragen muss, vielleicht wie folgt: „Seit wann bestehen Schmerzen im Bauch und Stuhlunregelmässigkeiten? Haben die Beschwerden einen Zusammenhang mit bestimmten Nahrungsmitteln oder insgesamt mit der Nahrungsaufnahme? Gibt es einen deutlichen Gewichtsverlust, einen Leistungsknick?“ Fragen nach Blut im Stuhl oder Blutauflagerungen auf dem Stuhl sind ebenfalls sehr wichtig. „Gibt es in der nahen Verwandtschaft besondere Darmerkrankungen oder Menschen, die ein Dickdarmkarzinom hatten?“ Weiterlesen >
Dann wird der Arzt den Bauch untersuchen und fühlen, ob es eine deutliche Überblähung gibt, ob ein Tumor zu tasten ist oder ob Bruchpforten vorhanden sind. Eine Laboruntersuchung wird sicherlich durchgeführt, um eine Übersicht über alle Organfunktionen zu bekommen und um beispielsweise eine Blutarmut aus¬zuschliessen. Da der überwiegende Teil der Karzinome im Enddarm gefunden wird, gehört beim geringsten Verdacht auf einen Tumor in diesem Bereich eine digitale Untersuchung des Enddarmes durch den Arzt dazu.
Hat sich bis dahin der Verdacht auf ein Kolon- oder Rektumkarzinom bestätigt, muss man zusätzlich eine Enddarm- und/oder Dickdarmspiegelung vornehmen und dabei Gewebeproben von allen verdächtigen Stellen der Schleimhaut entnehmen. Weiterhin wird man eine Ultraschalluntersuchung des Abdomens machen, um die Leber (Metastasen), Gallenblase, Gallenwege, Bauchspeicheldrüse und Nieren zu beurteilen. Je nach Lage und Grösse des Tumors sowie anderer Begleiterkrankungen des Patienten können zusätzlich Spezialuntersuchungen, wie beispielsweise eine CT-Untersuchung, eine Endosonographie des Enddarmes (die genaue Lage des Tumors ist für die Operationsplanung sehr wichtig), ein Herzultraschall oder eine Lungenfunktionsdiagnostik, notwendig werden.
Operation des Rektumkarzinoms (kolorektales Karzinom)
Hat sich die Diagnose eines Kolon- oder Rektumkarzinoms bestätigt, so ist eine chirurgische Entfernung des Tumors die Therapie der Wahl. Diese kann, je nach Tumorstadium, den Patienten definitiv von seinem Tumorleiden befreien. Konservative Therapien, wie zum Beispiel die Chemotherapie, werden nur ergänzend benutzt.
Hat sich die Diagnose eines Kolon- oder Rektumkarzinoms bestätigt, so ist eine chirurgische Entfernung des Tumors die Therapie der Wahl. Diese kann, je nach Tumorstadium, den Patienten definitiv von seinem Tumorleiden befreien. Konservative Therapien, wie zum Beispiel die Chemotherapie, werden nur ergänzend benutzt.
Operationsvorbereitung
Vor der Operation erfolgt eine Darmspülung, damit beim Entfernen und Zusammenfügen des Darmes keine Infektionen durch Keime entstehen. Aus diesem Grund erhält auch jeder Patient vor der Operation eine Antibiotikagabe, die auch nach der Operation noch mehrere Tage fortgeführt wird. Ziel einer Dickdarmoperation, völlig gleich an welcher Stelle sich das Karzinom befindet, ist die Entfernung des tumortragenden Darmabschnittes sowie der dazugehörigen Lymphknoten und das Reanastomosieren (Anastomose = Wiedervereinigung von Hohlorganteilen) der Dickdarmbereiche. Exemplarisch soll im Folgenden eine Hemikolektomie rechts beschrieben werden. Führt man diese Operation durch, so befindet sich der Tumor irgendwo im aufsteigenden Teil des Dickdarmes auf der rechten Seite des „Rahmens“.
Es sind zwei unterschiedliche Operationstechniken möglich:
- Die offene Operation
- Die laproskopische bzw. minimal-invasive Operation
Offene Operation
Der Zugang zur Bauchhöhle erfolgt über einen Schnitt, der zwei bis drei Querfinger oberhalb des Nabels beginnt, diesen dann bogenförmig links umfährt und weiter nach unten bis zur Schamhaargrenze zieht. Dann wird die Bauchdecke durchtrennt und die Bauchhöhle geöffnet. Der Chirurg tastet zunächst alle Organe wie Leber, Milz und Magen mit der Hand ab, um sich zu orientieren: Finden sich vergrösserte Lymphknoten oder Metastasen?
Hiernach sucht er sich das aufsteigende Kolon auf der rechten Seite sowie das „Zoekum“, den Teil des Dickdarmes, in welchen der Dünndarm einmündet. Liegt der Tumor nämlich sehr nah an dieser Einmündungsstelle, muss der Chirurg mit dem Entfernen von Dünndarm sehr sparsam sein, da dort viele Gallensäuren aufgenommen werden. Dann wird der Chirurg sich anhand der Tumorlokalisation die Grenzen markieren, an denen er den Darm durchtrennen will. Die Aufhängebänder zwischen Dickdarm und Leber sowie Dickdarm und Magen müssen durchtrennt werden. Da Teile des aufsteigenden Dickdarmes am Bauchfell fixiert sind, wird dieser vorsichtig von seiner Unterlage gelöst und in Richtung Bauchmitte mobilisiert. Dabei muss vor allem auf den Harnleiter geachtet werden, der rückseitig im Bauchfell verläuft. Weiterlesen >
Im nächsten Schritt werden die von der „Mitte des Rahmens“ nach aussen zum Dickdarm verlaufenden Gefässe in ihrem Gewebestrang vorsichtig freipräpariert. Im erforderlichen Abstand zum Tumor wird der Darm zu beiden Seiten abgeklemmt. Die bereits freipräparierten Gefässe werden unterbunden, und der Darm wird an den zwei Stellen durchtrennt und entfernt. Die verbleibenden Stümpfe werden desinfiziert, und Dickdarm und Dünndarm werden sorgfältig wieder aneinander genäht. Es wird eine Silikondrainage in die Nähe der Anastomose gelegt und separat ausgeleitet. Nach der Kontrolle auf Bluttrockenheit wird die Bauchdecke wieder schichtweise verschlossen. Befindet sich ein Tumor im querverlaufenden oder absteigenden Teil des Dickdarmes, wird, unter spezieller Berücksichtigung der Gefässversorgung und anderer Details, bezüglich der Operationsabfolge genauso vorgegangen wie bei der Hemikolektomie, nur das ein anderer Bereich des Darmes betroffen ist.
Komplizierter wird das Verfahren, wenn der Tumor im Enddarm liegt, da hier der Darm bereits im kleinen Becken verläuft und deshalb operativ schwerer zugänglich ist. Die kurative Therapie eines Enddarmkarzinoms geschieht zum Beispiel durch eine anteriore Rektumresektion. Der Zugang zur Bauchhöhle erfolgt genauso wie bei der Hemikolektomie. Danach wendet sich der Operateur dem linken Unterbauch zu und sucht den tumortragenden Darmabschnitt auf. Aus den Voruntersuchungen weiss der Chirurg in der Regel, in welcher Höhe der Tumor zu finden ist. Dieses Wissen ist vor allem bei den Enddarmtumoren sehr wichtig, da der Abstand vom Tumor zum After für die Operationsplanung, vor allem aber bei der Durchführung der Anastomose in diesem Bereich, eine grosse Rolle spielt. Um im Bereich des Rektums Darm resezieren zu können, muss zunächst das Kolon descendens als vorgehender Darmanteil vom Untergrund gelöst und mobilisiert werden.
Bei bösartigen Tumoren werden die zugehörigen Lymphknoten an den grossen Gefässen aufgesucht und entfernt. Die von der Mitte des Abdomens ausgehenden Gefässe in den Auf¬hängebändern der Darmabschnitte (Mesenterien) werden ganz zentral, am Unterrand der Bauchspeicheldrüse, dargestellt und abgesetzt. Damit wird das ganze Abflussgebiet der Lymphe mit den Lymphbahnen und den Lymphknoten radikal entfernt. Dieser Schritt ist bei einem Tumorleiden wichtig. Die Zahl der gefundenen und vom Tumor befallenen Lymphknoten ist für die Zukunft (Prognose) und für eine adäquate Behandlung mit Chemotherapie entscheidend. Anschliessend wird das Rektum, das im kleinen Becken liegt, mobilisiert, wobei der Chirurg sorgfältig darauf achten muss, beide Harnleiter nicht zu verletzen. Das Rektum liegt in einem Aufhängeband von umgebendem Fettgewebe (Mesorektum), in dem die Gefässe und Lymphbahnen verlaufen.
Das Mesorektum wird gründlich entfernt, um eventuell vorhandene Metastasen zu beseitigen. Diese moderne chirurgische Methode (TME, Totale Mesorektale Exzision) wurde 1985 von Professor Bill Heald eingeführt. Der tumortragende Darmabschnitt mit den zugehörigen Aufhängebändern (Mesenterien) und alle möglicherweise tumorbefallenen Lymphgefässe und Lymphknoten werden entfernt. Die für die männliche Potenz wichtigen Nervicavernosi, die nahe an der Stelle verlaufen, an welcher der Rektumanteil entfernt werden muss, können dank dieser Technik praktisch immer erhalten bleiben. Im nächsten Schritt wird die Kontinuität des Darmes wieder hergestellt. Dazu werden modernste Stapler sowie Klammernahtapparate benutzt. Sie ermöglichen Anastomosen des Darmes auch nur wenige Zentimeter vom After entfernt, an Stellen also, an welchen vor einigen Jahren Nähte noch nicht möglich waren und die Patienten folglich mit einem künstlichen Darmausgang (Anus praeter) leben mussten.
Heute braucht weniger als einer von fünf betroffenen Patienten noch einen Anus praeter. Schliesslich folgen die Kontrolle auf Bluttrockenheit, die Einlage einer Silikondrainage und der schichtweise Verschluss der Bauchdecke. Zum Schluss sollen noch zwei chirurgische Massnahmen erwähnt werden, die bei sehr speziellen Situationen ihre Anwendung finden. Zum einen ist das die Ileotransversostomie, die bei grossen, darmeinengenden Tumoren im rechten Kolon durchgeführt wird. Dabei wird sozusagen eine „Umgehung“ des Tumors vorgenommen. Der Dünndarm wird Seite zu Seite mit dem Teil des Querkolons zusammengenäht, der nach dem Tumor gelegen ist, damit die Passage durch den Darm ungehindert möglich wird.
Künstlicher Darmausgang – Stoma
Eine weitere Massnahme, die leider in der Darmchirurgie häufig nicht vermieden, für den Patienten aber zu einer starken psychischen Belastung werden kann, ist die Anlage eines künstlichen Darmausganges (Anus praeter). Er dient der Ableitung von Stuhl und Gas eines Darmabschnittes über die Bauchdecke nach aussen in einen Beutel. Je nachdem, ob ein Dünndarm- oder Dickdarmanteil ausgeleitet wird, spricht man von einem Ileostoma oder Kolostoma. Entweder kann ein Stoma als kurzfristige Massnahme angelegt werden mit dem Ziel, nach einigen Monaten die Darmkontinuität durch eine Rückverlagerung wieder herzustellen, oder es handelt sich um eine endgültige Ausleitung.
Die Gründe, die zur Anlage eines Stomas führen, sind unterschiedlich:
• Drohender Darmverschluss durch einen nicht resezierbaren Tumor
• Entzündliche Darmerkrankungen
• Zum Schutz eines erkrankten Darmabschnittes, bis dieser wieder voll funktionsfähig ist.
Muss der Chirurg ein Stoma anlegen, wird er an geeigneter Stelle eine ausreichend grosse Öffnung der Bauchdecke vorbereiten. Durch diese wird vorsichtig der Darmstumpf gezogen und sorgfältig eingenäht. Die in der Bauchdecke liegende Darmöffnung wird dann mit einem speziellen Beutel versorgt. Viele Patienten fühlen sich zuerst durch eine Stomaanlage stark belastet. Sie fühlen sich nicht mehr gesellschaftsfähig und genieren sich, obwohl die heutigen Einmalmaterialien zur Stomapflege hervorragend sind und den Patienten ein sicheres Gefühl vermitteln.
Selbsthilfegruppe der Stomaträger
Stomapatienten kann manchmal die Selbsthilfegruppe der Stomaträger (ilco Schweiz), die den betroffenen Patienten menschlich und fachlich kompetent zur Seite steht. Aber auch spezielle Pflegefachleute, so genannte Stomatherapeuten, vermögen den Patienten eine hilfreiche Unterstützung im Alltag zu sein.

Ilco Schweiz ist eine Non-Profit-Organisation. Der Dachverband mit den 13 Regionalgruppen und der young ilco bietet Unterstützung, Beratung und Begleitung von StomaträgerInnen und deren Angehörigen in Zusammenarbeit mit StomatherapeutInnen und medizinischem Pflegepersonal. Um einander zu helfen, tauschen sie ihre Erfahrungen aus. Sie pflegen Kontakt an Versammlungen, in Gesprächsgruppen, an Vorträgen und Ausflügen und beantworten Fragen, welche über die medizinische Beratung hinausgehen. Die verschiedenen Aufgaben werden von speziell ausgebildeten und ehrenamtlich tätigen ilco-Mitgliedern getragen. Weiterlesen >
Auch wenn die medizinische Versorgung hierzulande gut ist, bleibt ein Stoma doch eine Einschränkung, mit der zu leben nicht immer einfach ist. Niemand weiss und spürt so gut wie die Betroffenen selber, was sie für ihr Wohlbefinden benötigen und wie alltägliche Probleme gelöst werden können. Besonders frisch Operierte profitieren daher ganz besonders von den Erfahrungen langjähriger Stomaträger. Aus dieser Überlegung heraus ist die Selbsthilfeorganisation ilco Schweiz entstanden.
Laproskopiesche Operation
Vorteile der Laparoskopie sind u.a. geringere postoperative Schmerzen, frühere Mobilisierung und kosmetisch günstigere Ergebnisse. Nachteile liegen bspw. in dem größeren technischen Aufwand und der längeren Operationsdauer.

Was geschieht nach der Behandlung?
In der Regel wird der Patient nach der Operation ein bis zwei Tage auf der Intensivstation betreut. Alle wichtigen Laborwerte werden kontrolliert, und es wird eine ausreichende Schmerz- und Infusionstherapie angesetzt. Die Antibiotikagabe wird fortgesetzt. Aufgrund der Darmanastomose darf der Patient bis zu fünf Tagen nichts essen und trinken, damit es in diesem Bereich zu keiner Undichtigkeit kommt – eine Komplikation, die sehr aufwändig zu behandeln ist. Nach diesen Tagen darf der Patient wieder einwenig trinken, damit auch der Darm seine Tätigkeit wieder aufnimmt. Dies kann eine ziemlich schmerzhafte Phase für den Patienten sein, da der Darm zum Teil überbläht ist (Lähmung) und seine Tätigkeit häufig mit Krämpfen wieder aufnimmt. Nach und nach wird die Nahrung über Suppe und pürierte Kost weiter aufgebaut. Weiterlesen >
Bei Patienten mit ausgedehnteren Tumoren im Rektum muss in Absprache mit den Onkologen und Radioonkologen eine zusätzliche Chemotherapie oder Radiotherapie besprochen werden. Denn oft ist bereits vor einer Operation eine Behandlung mit Chemotherapeutika wichtig, um eine Resektion überhaupt zu ermöglichen oder um die Resultate mit einer Kombinationstherapie zu verbessern. Bei fortgeschrittenen Tumoren ist dieses Vorgehen heute ganz wichtig. Dennoch bleibt die wichtigste Therapie die Totale Mesorektale Exzision (TME) des Rektums durch einen erfahrenen Chirurgen.
Wurde dem Patienten ein Stoma angelegt, wird er durch einen speziellen Sto¬maberater mit den Abläufen und Materialien vertraut gemacht, die zur Stomapflege gehören. Je nach Grösse und Art des entfernten Tumors erfolgt eine individuelle Nachsorge jedes Patienten. In bestimmten Zeitabständen werden Tumormarker kontrolliert, und es werden eine Ultraschall- oder CT-Untersuchung des Abdomens sowie eventuell eine Darmspiegelung durchgeführt, um sicher zu gehen, dass keine Metastasen aufgetreten sind oder dass kein neuer Tumor entstanden ist.
5. Chronische Entzündung im Darm
Enzündung im Dickdarm – Kolitis ulzerosa
Was ist eine Kolitis ulcerosa?
Kolitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung. Typisch ist, dass sie oft in Schüben verläuft und sich Krankheitsphasen mit symptomfreien Zeiten mit Entzündungsschüben abwechseln. Die Kolitis ulcerosa betrifft nur den Dickdarm und bleibt auf die oberste Schicht der Darmwand beschränkt, nämlich die Darmschleimhaut. Dort bilden sich „Geschwüre“, also Wunden und flache Defekte in der Schleimhaut. Der lateinische Begriff „ulcus“ bedeutet „Geschwür“, während „colitis“ für eine Entzündung des Dickdarms (Kolons) steht. Daher hat die Kolitis ulcerosa ihren Namen.
Mehr über die Kolitis ulzerosa
Frauen sind von der Krankheit etwas häufiger betroffen als Männer. In der Regel verläuft diese Krankheit in Schüben, das heisst, dass die Patienten unter Umständen über Jahre beschwerdefrei sein können, bis die Entzündung wieder auftritt. Untersucht man die Schleimhaut während eines Krankheitsschubes, so finden sich hochgradig entzündliche Bereiche mit starker „Geschwürbildung“, so genannte Ulzerationen. Klingt die Entzündung ab, so reagiert die gesunde Schleimhaut zwischen den Ulzerationen mit überschiessen der Zellbildung, die dann als Schleimhautwucherungen (Polypen) erscheinen. Die „Geschwüre“ heilen dagegen als Narbe aus, was die Darmwand starr (wie ein Rohr) und funktionsuntüchtig werden lässt. Weiterlesen >
Für den chirurgischen Aspekt der Krankheit ist unter anderem wichtig, dass die Wahrscheinlichkeit, ein Kolonkarzinom zu entwickeln, bei steigender Erkrankungsdauer (>10 Jahre) und dem Befall des gesamten Kolons wächst und in diesem Zusammenhang spezielle chirurgische Mass¬nahmen erfordert. Nach diesen kurzen Erläuterungen zu dieser Krankheit soll hier insbesondere auf die chirurgische Massnahme eingegangen werden.
Exemplarisch für die Aufbruchstimmung in der Bauchchirurgie unter diesen neuen Bedingungen ist die Arbeit des Chirurgen Professor Ulrich Kroenlein, der seit 1881 am Universitätsspital Zürich arbeitete und lehrte. Er setzte im Spital die neuen Hygienevorstellungen in Massnahmen um, indem er Böden kacheln, Bettgestelle aus Holz entfernen und einen neuen Operationssaal in Form eines Amphitheaters (Studentenunterricht) bauen liess. Kroenlein operierte als einer der ersten Chirurgen akute Blinddarmentzündungen und befasste sich mit der Therapie der eitrigen Bauchfellentzündung, eine Komplikation, die insbesondere nach Darmverletzungen auftritt.
Um solche Bauchfellentzündungen durch schlechte Darmnähte (Anastomosen) zu vermeiden, rangen zu dieser Zeit zwei andere, berühmte Chirurgen um neue Nahttechniken in der Darmchirurgie, so Theodor Kocher und Vinzenz Czer¬ny. «Die Darmresektion ist zu einem ausserordentlich wichtigen und verhältnismässig häufigen chirurgischen Eingriff geworden, durch dessen korrekte Ausführung der Chirurg manches sonst unrettbar verlorene Leben erhalten kann.» Schreibt Theodor Kocher 1894 und stellt damit seine fortlaufende Darmnaht vor (Boschung U.: Meilensteine in der Geschichte der intestinalen Anastomose. Swiss Surg 2003; 9: 99-104). So führte Sir Ernest Miles schon 1907 die erste radikale abdominoperineale Resektion bei einem Enddarmkarzinom durch, ein grosser Eingriff, bei welchem Dickdarm und Enddarm ganz entfernt wurden.
Für die Entfernung des divertikeltragenden Anteils der Sigmaschlinge wurden die Resultate v.a. dann gut, als die Spülung des Darms vor der Operation, die konsequente Antibiotika-Abgabe und die neuen Nahttechniken mit den heutigen modernen Nahtmaterialien eingeführt wurden. Ein grosser Schritt zu kleinen Komplikationsraten, kurzen Spitalaufenthalten und guten postoperativen Resultaten wurde durch die erst kürzlich eingeführte minimalinvasive laparoskopische Sigmaresektion erreicht. Zusammen mit dem Konzept der «fast track»-Chirurgie (schonende, für die Patienten wenig belastende Chirurgie) wurde die Sigmaresektion für die Divertikelkrankheit heute eine sichere Chirurgie mit geringen Komplikationsraten.
Symptome der Darmentzündung
Charakteristisch für die Kolitis ulzerosa sind blutigschleimige Durchfälle, die bis zu 20 Mal pro Tag auftreten können. Dabei treten Schmerzen und krampfartige Beschwerden im Bereich des Dickdarmrahmens und des Rektums sowie im Bereich des Kreuzbeines auf. Begleitet werden können diese Schübe von Völlegefühl, starker Gasbildung im Darm, Fieber, Anstieg der Entzündungszeichen im Blut sowie starkem Gewichts- und Eiweissverlust.
Der akute Beginn der Erkrankung, aber auch erneut auftretende Schübe können, wenn auch selten, mit bestimmten Komplikationen einhergehen. Es kann zu einer akuten Überdehnung des Dickdarmes (toxisches Megakolon), erheblichen Blutungen im Bereich der Ulzerationen, Abszessbildung und/oder Durchbruch der Darmwand kommen, wobei die Intervention eines Chirurgen unter Umständen dringend erforderlich wird.
Notwendige Abklärungen und diagnostische Möglichkeiten
Spätestens wenn ein Patient Blut und Schleim im Stuhl entdeckt, sollte er einen Arzt aufsuchen, um die nötigen Abklärungen machen zu lassen. Der Arzt muss zunächst versuchen, über eine genaue Befragung des Patienten Informationen bezüglich Blutungen, Gewichtsverlust, Fieber und Schmerzen zu sammeln und die Basis für die weitere Diagnostik zu schaffen. Er muss den Kolonrahmen nach Druckschmerz abtasten und den Enddarm des Patienten digital untersuchen. Dann sollte eine Laboruntersuchung folgen, die vor allem wichtige Entzündungsparameter erfassen muss. Weiterlesen >
Eine Koloskopie mit Gewebeentnahme und Bakteriologie kann helfen, die Diagnose zu erhärten, und eine Röntgenuntersuchung des Darmes mit wasserlöslichem Kontrastmittel könnte eine veränderte Darmwandstruktur zeigen. Denn, kein Zeichen, kein Symptom für sich allein ist beweisend für eine Kolitis ulzerosa, nur die Zusammenschau aller Untersuchungsergebnisse kann die richtige Diagnose ergeben, da es auch andere entzündliche Darmerkrankungen gibt, die ähnliche Beschwerden hervorrufen.
Der akute Beginn der Erkrankung, aber auch erneut auftretende Schübe können, wenn auch selten, mit bestimmten Komplikationen einhergehen. Es kann zu einer akuten Überdehnung des Dickdarmes (toxisches Megakolon), erheblichen Blutungen im Bereich der Ulzerationen, Abszessbildung und/oder Durchbruch der Darmwand kommen, wobei die Intervention eines Chirurgen unter Umständen dringend erforderlich wird.
Behandlung der chronischen Darmentzündung
Die Behandlung eines akuten Krankheitsschubes erfolgt mit einer hoch dosierten Kortisongabe, mit speziellen entzündungshemmenden Medikamenten, mit einer Nahrungskarenz sowie mit einer intravenösen Flüssigkeitsgabe. Diese medizinische Behandlung kann sehr lange nötig sein. Hier möchten wir jedoch das chirurgische Verfahren vorstellen, das benutzt wird, wenn ein Kolonkarzinom im Rahmen dieser Erkrankung zusätzlich gefunden wurde oder wenn die konsequente konservative Therapie versagt hat. Weiterlesen >
Beim chirurgischen Behandlungsverfahren handelt es sich um die kontinenzerhaltende Proktokolektomie mit J-Pouchanlage (engl. Pouch = Tasche). Patienten mit einer langjähriger Kolitis ulzerosa Erkrankung werden regelmässig koloskopiert, da dieses Leiden mit einer erhöhten Wahrscheinlichkeit gekoppelt ist, ein Karzinom zu entwickeln. Wird ein Karzinom diagnostiziert, muss der gesamte Dickdarm entfernt werden, da die Gefahr besteht, dass sich an einer anderen Stelle mit der Zeit auch ein Tumor entwickeln könnte. Entfernt man den Dickdarm (einschliesslich des Enddarmes) als Ganzes, wie man es bei einer Proktokolektomie tut, so fehlt dem Patienten der Teil des Darmes, der den flüssigen Nahrungsbrei eindickt, aber auch die Rektumampulle als Stuhlreservoir. Die Rektumampulle und der After mit seiner speziellen Muskulatur sind auf komplizierte Weise aufeinander abgestimmt und bilden zusammen die anatomische Einheit, die dem Menschen seine Stuhlkontinenz ermöglicht. Über viele Jahre mussten deshalb Patienten nach einer Proktokolektomie mit einem künstlichen Dünndarmausgang (Ileostoma) versorgt werden.
Das Ileostoma dient der Ableitung von Stuhl und Gas eines Dünndarmabschnittes über die Bauchdecke in einen Beutel. Inzwischen gibt es aber ein chirurgisches Verfahren, welches die Bildung eines „Stuhlreservoirs“ aus einer Dünndarmschlinge zum Ziel hat (J- Pouch), so dass dem Patienten dennoch eine Stuhlentleerung über den After ermöglicht wird. Dieses Vorgehen setzt voraus, dass der betroffene Patient keine Analerkrankungen hat und der Schliessmuskel gut funktioniert. Dennoch ist diese Operation ein grosser chirurgischer Eingriff, und die Pouchanlage hat Vor- und Nachteile, die es sehr sorgfältig im Vorfeld zu erläutern gibt. Darauf wird noch einmal im letzten Kapitel eingegangen werden.
Bei einer offenen Proktokolektomie wird ein grosser Hautschnitt vom Brustbein bis zur Schamhaargrenze benötigt. Danach wird die Bauchdecke schichtweise durchtrennt, bis die Bauchhöhle eröffnet ist. Der Chirurg tastet zuerst alle Organe wie Leber, Milz und Magen mit der Hand ab, um sich zu orientieren, ob vergrösserte Lymphknoten und Metastasen bestehen. Anschliessend sucht er das aufstei¬gende Kolon auf der rechten Seite und das „Zoekum“ und löst beide von der Bauchwand ab. Der gesamte Dickdarmrahmen wird anschliessend mobilisiert. Das Querkolon wird vorsichtig vom Bauchfell abgeschoben, die Aufhängebänder werden vom quer verlaufenden Anteil zum Magen durchtrennt, und der absteigende Dickdarm im linken Unterbauch wird ebenfalls vom Bauchfell gelöst. Im Bereich des Zoekums wird der Dünndarm mit einem Klammernahtapparat durchtrennt. Die zu den später entfallenden Dickdarmabschnitten führenden Blutgefässe werden dargestellt und unterbunden, und der Dickdarm wird weiter bis zur Sigmaschlinge mobilisiert.
In dieser Phase der Operation überprüft der Chirurg auch immer wieder, dass die Harnleiter beidseits unverletzt bleiben. Der Enddarm wird im weiteren Verlauf, fast bis zum After, vorsichtig aus dem Gewebe des kleinen Beckens gelöst. Jetzt prüft der Chirurg, ob die Länge der Dünndarmschlinge bis zum untersten Abschnitt des Enddarmes reicht, damit dort später eine spannungsfreie Verbindung des neuen Reservoirs gelingen kann. Die Operation wird nun vom After aus weitergeführt. Ungefähr ein bis zwei Zenti¬meter vom After entfernt wird die Schleimhaut des Enddarmes ausgeschält, wo¬bei jedoch der muskuläre Man¬tel des Rektums bestehen bleibt. Der bereits mobilisierte Dickdarm und Enddarm wird an der Stelle abgesetzt, an welcher die Schleimhaut ausgeschält wurde.
Aus den unteren Dünndarmschlingen wird dann das Reservoir (Pouch) geformt, indem das Ende des Dünndarmes J-förmig umgeschlagen wird und die dabei sich berührenden Wände miteinander vernäht werden. Persönlich konstruiere ich jeden Pouch mit Einzelknopfnähten, damit die Naht gut dehnbar wird. Klammernahtgeräte halte ich hier für ungeeignet. Dann wird das Dünndarmreservoir vorsichtig nach unten in Richtung After gezogen und im Schliessmuskelbereich in der muskulären Schicht und der Schleimhautschicht des Rektums festgenäht. Im Bereich der Spitze des J-förmigen Pouches wird eine Öffnung von eineinhalb Zentimetern geschnitten und an die Schichten des Anus-Rektums genäht.
Um die Anastomose vor dem After zunächst zu entlasten, legt der Chirurg ein vorübergehendes Ileostoma im Bereich des rechten Unterbauches an. Dazu wird ein kleiner, runder Hautschnitt gemacht, die Bauchdecke an dieser Stelle vorsichtig eröffnet, ein Stück Dünndarm durch diese Öffnung vor die Bauchdecke gezogen, der Darm eröffnet und schliesslich in die Haut eingenäht. Über diese Öffnung kann sich dann in den nächsten Monaten der Darminhalt in einen Beutel entleeren, damit das neu angelegte Reservoir noch geschont wird und alle Nähte verheilen können. Es erfolgt eine gründliche Kontrolle auf Bluttrockenheit, eine Einlage von zwei Drainagen und ein schichtweiser Verschluss der Bauchdecke.
Was geschieht nach der Behandlung?
Jeder Patient wird zunächst ein bis zwei Tage auf der Intensivstation überwacht. Es werden wichtige Laborwerte kontrolliert, eine umfassende Schmerztherapie durchgeführt, Infusionen in ausreichender Menge gegeben und Antibiotika verabreicht. Dies ist wichtig, da der Patient über sein Ileostoma grosse Mengen an Flüssigkeit verliert, da der Dickdarm seine eindickende Funktion nicht mehr wahrnehmen kann. In der Regel regulieren sich diese Mengen aber in der kommenden Zeit nach unten. Der Patient wird mobilisiert und lernt mit Hilfe von Stomaberatern, den künstlichen Darmausgang zu pflegen und das notwendige Zubehör einzusetzen. Weiterlesen >
Das Ileostoma wird für zwei bis drei Monate die Nahtstelle im Bereich des Enddarmes entlasten und schützen. Anschliessend wird es in einer weiteren Operation wieder zurückverlagert. Dabei wird der Dünndarm vorsichtig aus der Bauchwand gelöst und mobilisiert. Der „stomatragende“ Teil des Dünndarmes wird entfernt und wieder zusammengefügt. Im Rahmen dieser Operation wird der Chirurg, vom After aus, die Nahtstelle im Enddarm sowie den Zustand des Reservoirs beurteilen und etwaige Korrekturen vornehmen. Nach Rückverlagerung des Ileostomas wird der Patient zunächst eine häufige Stuhlentleerung über das Reservoir haben (etwa 10 bis 12 Mal pro Tag). Diese hohe Frequenz reduziert sich aber in der Regel nach ein paar Monaten auf vier bis sechs Mal pro Tag.
An dieser Stelle muss eine Komplikation der Pouchanlage erwähnt werden, die bei der Überlegung, eine solche Operation durchzuführen, immer erwähnt und erklärt werden muss: Die Pouchitis, eine unspezifische Entzündung des Dünndarmreservoirs, deren Ursache nach wie vor nicht ganz geklärt ist. Handelt es sich um eine bakterielle Infektion? Ist es die Fortsetzung der Kolitis im Dünndarmbereich? Oder gibt es bestimmte Stoffwechselveränderungen der Darmschleimhaut? Etwa 40% der Pouchträger erleiden einmal, manche auch mehrmals, eine solche Entzündung des Reservoirs. In der Regel ist eine antibiotische Therapie in der Bekämpfung dieses Krankheitsbildes erfolgreich, obwohl man nicht sicher weiss, ob tatsächlich Bakterien diese Entzündung verursachen. Nur ganz selten nimmt diese Komplikation einen chronischen Verlauf, was schlussendlich die Entfernung des Pouches erfordert. Die Hälfte der Patienten mit Pouchanlage erleidet nie oder nur ganz minimale Entzündungen im Reservoir, so dass bei der Entstehung einer solchen Komplikation anscheinend auch individuelle Faktoren eine Rolle spielen können.
Historisches
Noch vor 150 Jahren starben etwa zwei Drittel der Patienten mit Eingeweidebruch operationen. Selbst bei kleinen Eingriffen wie Finger- und Zehenamputationen starben 10% der Patienten. Gründe für diese hohe Sterblichkeit waren die fehlende Narkose, die Antisepsis und das Problem des „Schocks“. Dieses letztgenannte Phänomen wird beispielsweise durch einen hohen Blutverlust oder durch eingeschwemmte Bakterien verursacht und kann tödlich enden. Doch dann wurden bahnbrechende Entdeckungen gemacht, die bis heute das feste Fundament eines jeden grösseren Baucheingriffes bilden. Weiterlesen >
1844 erfolgte die erste Narkose mit Lachgas durch Horace Wells und 1901 entdeckte Karl Landsteiner die Blutgruppen des Menschen. Dies eröffnete zum ersten Mal die Möglichkeit, bei grossen chirurgischen Operationen Blutübertragungen vorzunehmen und den Blutungsschock erfolgreich zu behandeln. Die grösste Errungenschaft war jedoch die Erkenntnis von Ignatz Philipp Semmelweiss, dass die damals meist tödlich verlaufenden Wundinfektionen, vor allem das Kindbettfieber, ihre Ursache in mangelnder Hygiene von Händen und Instrumenten hatten. Bis dahin war eine gründliche Händedesinfektion in Spitälern völlig unbekannt. Man „trug“, ohne es zu wissen, die Bakterien von einem Patienten zum anderen. Leider war Semmelweiss seiner Zeit zu weit voraus, so dass seine Appelle zur Händedesinfektion mit Karbolsäure, trotz belegter Wirksamkeit von Luis Pasteur, dem berühmten Entdecker der Bakterien, zunächst nicht ernst genommen wurden. Der Chirurg Joseph Lister in Glasgow war es, der die Ideen von Semmelweiss gehört und 1867 in seiner Klinik mit Erfolg umsetzte: Vor Operationen wurden die Hände der Chirurgen mit karbolhaltiger Seife gewaschen, und es wurde eine karbolhaltige Lösung während der Operation über dem Operationsgebiet zerstäubt. Damit sank die Zahl der tödlichen Komplikationen nach Operationen deutlich.
Im Zuge dieser Erkenntnisse entstanden dann Operationssäle, die nur noch mit Haube und Mundschutz betreten werden durften, so dass die ersten grossen, dann auch aseptisch durchgeführten bauchchirurgischen Eingriffe ab 1880 erfolgreicher waren. Exemplarisch für die „Aufbruchstimmung“ in der Bauchchirurgie unter diesen „neuen“ Bedingungen ist die Arbeit des Chirurgen Professor Ulrich Kroenlein, der seit 1881 am Universitätsspital Zürich arbeitete und lehrte. Er setzte im Spital die neuen „Hygienevorstellungen“ in Massnahmen um, indem er Böden kacheln, Bettgestelle aus Holz entfernen und einen neuen Operationssaal in Form eines Amphitheaters (Studentenunterricht) bauen liess. Kroenlein ope¬rierte als einer der ersten Chirurgen akute Bilddarmentzündungen und befasste sich mit der Therapie der eitrigen Bauchfellentzündung, die nach Darmverletzungen auftrat.
Um solche Bauchfellentzündungen durch schlechte Darmnähte (Anastomosen) zu vermeiden, rangen zu dieser Zeit zwei andere, berühmte Chirurgen um neue Nahttechniken in der Darmchirurgie, so Theodor Kocher und Vinzenz Czerny. „Die Darmresektion ist zu einem ausserordentlich wichtigen und verhältnismässig häufigen chirurgischen Eingriff geworden, durch dessen korrekte Ausführung der Chirurg manches sonst unrettbar verlorene Leben erhalten kann.“ schreibt Theodor Kocher 1894 und stellt damit seine fortlaufende Darmnaht vor (Boschung U. Meilensteine in der Geschichte der intestinalen Anastomose. Swiss Surg 2003; 9: 99-104). So führte Sir Ernest Miles schon 1907 die erste radikale abdominoperineale Resektion bei einem Enddarmkarzinom durch, ein grosser Eingriff, bei welchem Dickdarm und Enddarm ganz entfernt wurden.
6. Hämorrhoiden
Erweiterte, verdrehte Blutgefäße in der Wand des unteren Mastdarms und des Afters
Gefässpolster am Ausgang des Enddaerms
Gämorrhoiden sind Gefässpolster, die sich am Ausgang des Enddarms in der Nähe des Afters befinden. Diese Schwellkörper sind sehr gut durchblutet, weil sie von einem dichten Netzwerk aus Arterien und Venen versorgt werden. Jeder Mensch hat Hämorrhoiden, sie machen sich jedoch erst dann bemerkbar, wenn sie krankhaft vergrössert sind. Es wird zwischeninneren und äusseren Hämorrhoiden unterschieden.
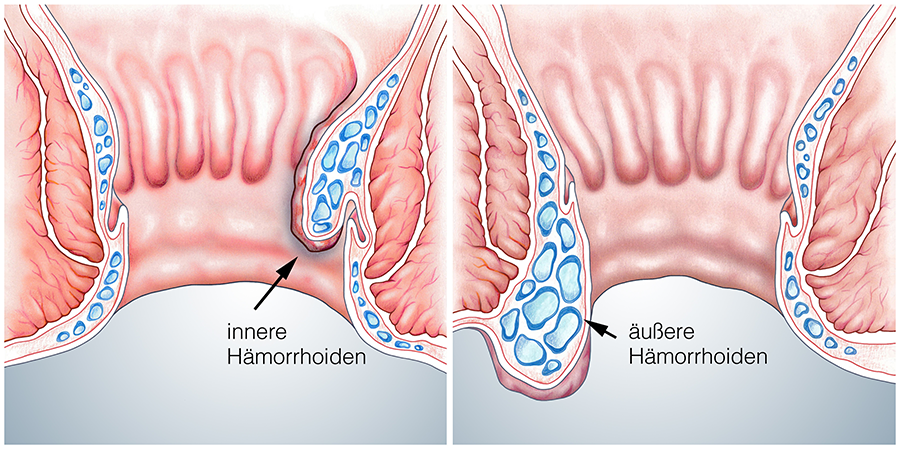
Wo liegt der Analkanal?
Der menschliche Verdauungsapparat ist mit Dünndarm und Dickdarm ungefähr sieben Meter lang und endet zunächst im Mastdarm (Rektum), der insgesamt nur 16 Zentimeter lang ist. Das letzte Drittel dieses Darmabschnittes heisst Analkanal und misst zwischen drei und sechs Zentimetern. In diesem Bereich des Afters findet sich schliesslich der Übergang von der Darmschleimhaut zur äusseren Haut.
Welche Funktion hat der Analkanal?
Die Hauptaufgabe des Mastdarmes besteht in der Speicherung des Stuhls, was einerseits eine gute Elastizität des Gewebes in diesem Bereich und andererseits einen guten Verschlussmechanismus voraussetzt. Der Mastdarm selbst ist s-förmig angelegt, damit der Druck durch die Stuhlsäule bei gefülltem Darm nicht nur auf dem After lastet, sondern auch auf dem Beckenboden verteilt wird. Nur zur Stuhlentleerung streckt er sich kurzfristig in die Länge und gibt sozusagen den Transport „frei“. Weiterlesen >
Der Gas- und Stuhlverschluss, eine wichtige Funktion des Analkanals und des Afters, wird erreicht durch
eine vielschichtige und komplex angeordnete äussere Muskelmanschette, die bis zum After zieht,
einen kissenartigen „Schwellkörper“ aus kleinen Venen und Arterien, welcher beiderseits unter der Schleimhaut im Analkanal liegt und eine Feinregulierung ermöglicht, und eine kurz vor dem After liegende Zone, in der längs verlaufende Schleimhautfalten taschenartige Strukturen bilden, die eine Art „Klappenfunktion“ darstellen.
Die eigentliche Stuhlentleerung wird über einen komplizierten Regelkreis aktiviert, der wiederum so von den Berührungs- und Dehnungsreizen aus dem Enddarm gesteuert ist, dass jeder Mensch in der Regel nur ein Mal pro Tag Stuhlgang hat. Die Stuhlhäufigkeit ist aber sehr individuell und unterliegt einer grossen Schwankungsbreite.
Hämorrhoiden als häufigstes Leiden im Bereich des Analkanals
Über die Hälfte der Menschen über fünfzig Jahren leidet an Hämorrhoiden. Damit ist diese Erkrankung eine der häufigsten Leiden des Menschen überhaupt, und sie gilt in den Ländern mit westlicher Zivilisation als Volkskrankheit. Die Ursachen sind bei zu ballaststoffarmer Nahrung, Pressen beim Stuhlgang, Übergewicht und erblicher Bindegewebsschwäche zu suchen. Diese Faktoren bewirken eine erhöhte Muskelspannung im Bereich des Analkanals und des Afters. Dadurch kommt es zunächst zu einem Rückstau des Blutes im Bereich des Gefässgeflechtes des Schwellkörpers, was nachfolgend zu einer Vergrösserung des Schwellkörpers führt, dessen Gewebe sich infolgedessen knotig umbaut. Stellt man sich den Querschnitt des Analkanals wie einen Kreis vor, so entstehen diese Knoten überwiegend bei 3, 7 und 11 Uhr (vorausgesetzte Rückenlage des Patienten). Weiterlesen >
Die Einteilung der Hämorrhoiden nach Schweregraden wird wie folgt vorgenommen:
Grad 1
Es entsteht durch den Blutrückstau im kissenartigen Gefässgeflecht eine Vergrösserung und Verdickung des Schwellkörpers.
Grad 2
Das weiche, stark vergrösserte Gewebeareal fällt gestielt in den Analkanal, gelegentlich auch bis zum After vor. Es hat sich der typische Hämorrhoidalknoten gebildet.
Grad 3
Die Hämorrhoidalknoten befinden sich typischerweise permanent vor dem After.
Notwendige Abklärungen und diagnostische Möglichkeiten
Zunächst ist es für den Facharzt wichtig, in einem ausführlichen Gespräch mit dem Patienten den Beginn und bisherigen Verlauf der Beschwerden zu erfahren. Dabei stehen Fragen nach Stuhlunregelmässigkeiten, Blutungen, Schmerzen und Juckreiz im Analbereich im Vordergrund, aber auch Fragen nach ungewöhnlicher Gewichts- und Leistungsabnahme.
Zur Untersuchung der Afterregion und des Enddarmes gibt es zwei Möglichkeiten:
• Der Patient liegt auf der Untersuchungsliege in Linksseitenlage mit angezogenen Beinen.
• Der Patient wird auf einem Untersuchungsstuhl in Steinschnittlage gebracht, dass heisst, er liegt in Rückenlage, wobei die Beine abgewinkelt in Halteschalen gelagert werden. Weiterlesen >
Nach sachgerechter Lagerung erfolgt zunächst die Inspektion der Analhaut. Hier ist es für den Untersucher wichtig zu erkennen, ob es Hautveränderungen, Rötungen sowie ekzematische oder entzündliche Erkrankungen in diesem Bereich gibt. Der Patient soll pressen, um einen Analvorfall, einen Rektumvorfall oder Hämorrhoiden zu provozieren. Diese Krankheiten können auf Grund ihrer typischen Form erkannt werden. Danach wird der Arzt mit dem Zeigefinger vorsichtig den Enddarm austasten, um einen Hinweis auf die Elastizität des äusseren und inneren Schliessmuskels zu bekommen. Anschliessend wird auch der Enddarm ausgetastet.
Hämorrhoidalknoten können nicht ertastet werden. Sie sind nur blutgefüllte Gefässe, welche sich auf Druck sofort entleeren und sich in der weichen Schleimhaut „verschieben“ lassen. Der tastende Finger spürt aber Schleimhauteinrisse, Tumore, Verengungen oder unregelmässige Konturen des Anus. Am Schluss der Untersuchung wird bei Männern die Grös¬se der Prostata durch die Schleimhaut hindurch ertastet; bei Frauen wird der Muttermund der Gebärmutter beurteilt. Der genaue Druck des analen Muskelapparates kann mit speziell feinen Drucksonden genau gemessen werden. Diese Messung ist wichtig bei zusätzlichen Fissuren oder analer Inkontinenz.
Die Hämorrhoidalknoten selbst, ihre Gradeinteilung und ihre Position im Analkanal bei 3, 7 und 11 Uhr können nur mit Hilfe eines Proktoskopes genauer beurteilt werden. Dieses ist ein vorne offenes und abgeschrägtes, röhrenförmiges Instrument von etwa fünf Zentimetern Länge mit einer Lichtquelle, das vorsichtig in den Enddarm vorgeschoben wird. Dies verursacht beim Patienten in der Regel keine Schmerzen, jedoch ein unangenehmes Druckgefühl im Darm. Mit diesem Instrument kann der Analkanal gut eingesehen und vor allem Hämorrhoiden und Fisteln gut beurteilt werden.
Das Rektoskop ist ein 20 Zentimeter langes Instrument, mit dem die letzten circa 20 Zentimeter des Enddarmes eingesehen werden können. Um den inneren Anteil des Darmes ganz zu sehen, muss dazu Luft eingeblasen werden. Sind die Untersuchungen mit diesen beiden Instrumenten unauffällig und gibt es in der Anamnese des Patienten nur den kleinsten Hinweis auf einen perianalen Blutabgang (Blutverlust über den Enddarm), sollte der Arzt zusätzlich eine Dickdarmspiegelung veranlassen, um ein höher im Darm gelegenes Karzinom auf jeden Fall auszuschliessen. Die Dickdarmspiegelung wird von Magen-Darm-Spezialisten (Gastroenterologen) mit einem flexiblen Instrument von etwa zwei Metern Länge durchgeführt, mit welchem der gesamte Dickdarm gespiegelt werden kann.
Wie kann das Hämorrhoidalleiden behandelt werden?
Unabhängig davon, wie ausgeprägt das Hämorrhoidalleiden jeweils ist, leiden die meisten Patienten unter deutlichem analem Juckreiz bei vorhandenem Analekzem und/oder Schmerzen beim Stuhlgang. Zur Linderung des Ekzems und des analen Juckreizes werden dem Patienten kurzfristig entzündungshemmende Salben und Zäpfchen verschrieben. Zudem gibt es Zäpfchen, die lokal schmerzstillend wirken oder auch gefässverengende Substanzen enthalten, was die Beschwerden auch lindern kann. In schweren Fällen müssen auch Präparate mit Kortison verschrieben werden. Weiterlesen >
- Verödung des vergrösserten Gefässkissens mittels Injektion einer speziellen Flüssigkeit (Sklerosierung).
- Abbinden der Hämorrhoiden mit einer Gummiligatur. Dabei werden die Hämorrhoiden mit einem engen Gummiband an der Basis von der Blutzufuhr abgeschnitten und verödet.
- Laserbehandlung, bei welcher die inneren Hämorrhoiden mit einem speziellen Lasergerät durch Direktkontakt verödet werden
- Ausschneiden des Hämorrhoidalknotens nach Milligan-Morgan oder Ferguson
- Ausschneiden nach „Longo“ mittels eines speziellen Klammernaht-Schneidegeräts.
Was geschieht nach der Behandlung?
Nach einer operativen Behandlung ist eine ausreichende Schmerzmittelgabe wichtig. Gleichzeitig werden Medikamente gegeben, damit der Stuhl weich bleibt. Nach dem Stuhlgang werden jeweils Sitzbäder und die Anwendung schmerzstillender Zäpfchen empfohlen. Wenige Patienten aber sind für einige Tage nach der Operation auf starke Schmerzmittel angewiesen. Anfängliche, leichte Störungen beim Stuhlgang sind normal und verlieren sich nach vollständigem Abheilen aller Wunden sofort wieder. Zudem erhalten die Patienten eine kurze Schulung durch eine Fachperson aus der Ernährungsberatung, die Vorschläge zu einer Faserreichen, beispielsweise mit Weizenkleie angereicherten Kost macht, damit in Zukunft ein erneutes Auftreten von Hämorrhoiden vermieden werden kann.
7. Enddarmkrebs
Symptome, Behandlung und Operation des Rektumkarzinom
Rektumkarzinom
Mastdarmkrebs, auch Enddarmkrebs und in der Fachsprache Rektumkarzinom genannt, entwickelt sich im Mastdarm, dem letzten Abschnitt des Dickdarms. In der überwiegenden Zahl der Fälle tritt die Erkrankung nach dem 50. Lebensjahr auf.
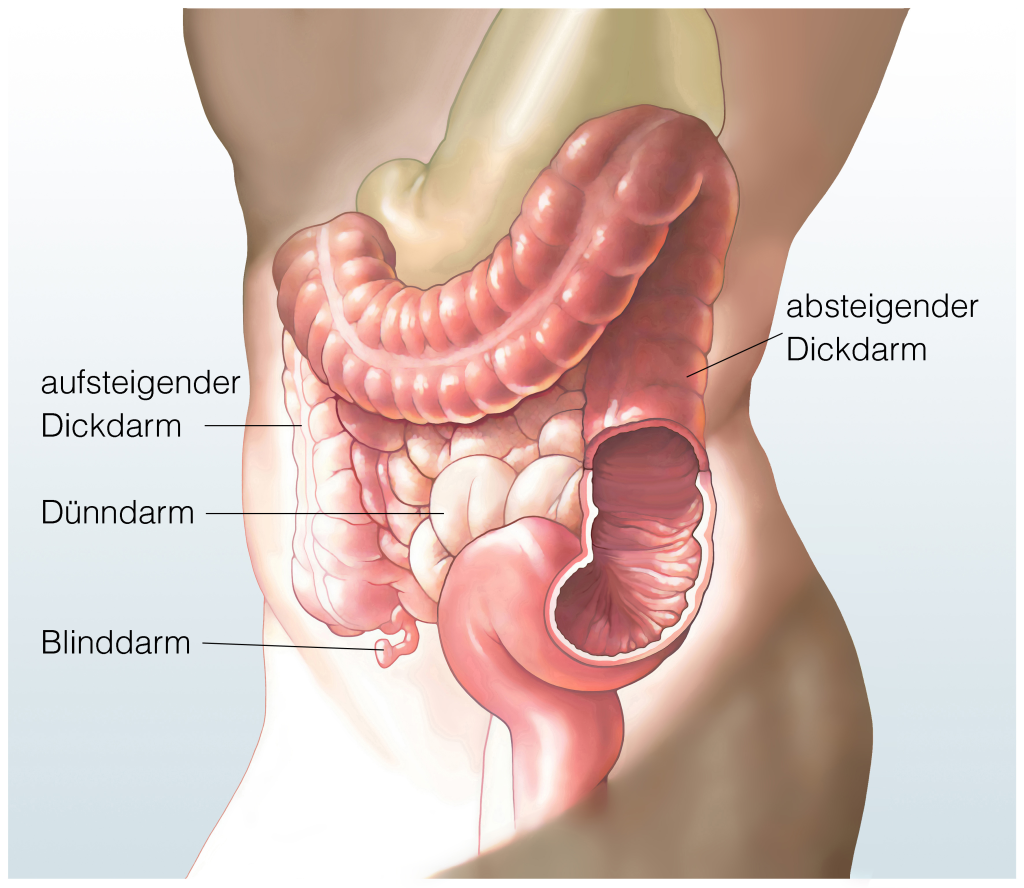
Wo liegt der Enddarm?
Als Enddarm werden die letzten 16 cm des Dickdarms, beginnend ab dem Anus, bezeichnet (Abb. 1). Der Enddarm liegt vollständig im kleinen Becken und schliesst sich dem S-förmigen Darm (Sigma) an (Abb. 2). Der Krümmung der unteren Wirbelsäule folgend, verläuft er teilweise in der Bauchhöhle, teilweise hinter dieser, im so genannten Retroperitonealraum. Beim Mann besteht eine enge Beziehung zur Vorsteherdrüse (Prostata) sowie zu den Samenbläschen. Bei der Frau liegt der Enddarm hinter der Scheide und der Gebärmutter (Uterus). Die anatomische Lage beeinflusst den Verlauf einer möglichen Tumorerkrankung sehr wesentlich und spielt auch für die verschiedenen Therapiestrategien eine grosse Rolle.
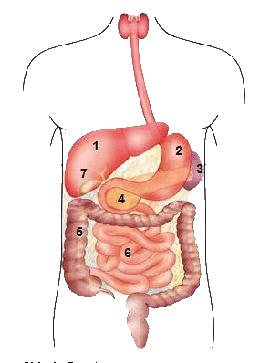
1 Leber
2 Magen
3 Milz
4 Bauchspeicheldrüse
5 Dickdarm
6 Dünndarm
7 Gallenblase
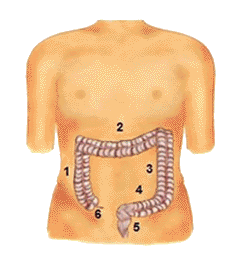
1 Colon ascendes
2 Colon transversal
3 Colon descendes
4 Colon sigmoldeum
5 Enddarm (Rektum)
8 Blinddarm (Appendix)
Wie funktioniert der Enddarm?
Als letzter Abschnitt des Dickdarms nimmt der Enddarm eine Sonderstellung ein. Dies liegt sowohl an seiner besonderen Lage als auch an seiner Aufgabe, die sich von anderen Teilen des Dickdarms unterscheidet. Während in den weiter oben liegenden Teilen des Dickdarms eine Rückgewinnung von Flüssigkeit aus dem Stuhl in den Organismus stattfindet, erfüllt der Enddarm die Funktion eines Reservoirs, in welchem sich der Stuhl sammelt, um später willentlich abgesetzt werden zu können. Dieser Vorgang ist ein entscheidender Teil unseres täglichen Lebens. Weiterlesen >
Die bösartigen Rektumtumore
In der Medizin wird grundsätzlich zwischen primären und sekundären Tumoren (Metastasen) unterschieden. Ein primär bösartiger Tumor im Enddarm ist ein Tumor, der im Rektum entsteht und die Eigenschaft besitzt, in die Darmwand zu infiltrieren und Absiedlungen (Metastasen) bilden zu können. Die Absiedlungen dieser Tumoren können ins Lymphsystem oder über das Blutsystem in die Leber und anschliessend in die Lunge geschwemmt werden, wo sie weiter wachsen. Weiterlesen >
Wie auch in den anderen Teilen des Dickdarms ist das Adenokarzinom (lat. adeno = von Drüsenzellen ausgehend) der häufigste bösartige Tumor. Auch die Form, welche der Tumor im Darm annimmt, kann unterschiedlich sein: Er kann gestielt, kraterförmig und diffus wachsen, oder aber er kann ringförmig die Darmlichtung einengen. Je nach Erscheinungsform sind die Frühsymptome, die mit diesem Tumor einhergehen können, sehr verschieden.
Die Ursachen der Entstehung dieser bösartigen Tumore sind nicht genau bekannt. Es werden genetische, aber auch Ernährungsfaktoren wie ein hoher Fettanteil in der Nahrung, diskutiert. Einige Risikofaktoren sind gut belegt. Dazu gehören bestimmte Vorerkrankungen des Darms wie etwa die Kolitis ulzerosa, der Morbus Crohn oder die familiäre Polyposis coli. Letztere gilt als Präkanzerose (Tumorvorstufe), da hier die vielen Wucherungen der Darmschleimhaut (Polypen) nach einer gewissen Zeit bösartig werden. Auch eine bekannte Familienanamnese mit bösartigen Darmtumoren in der direkten Verwandtschaft erhöht die Wahrscheinlichkeit, an einem solchen Tumor zu erkranken.
Wie erkenne ich Symptome bei einem Rektumkarzinom?
Leider sind die ersten Symptome bei Patienten mit diesem Tumor uneinheitlich. Wenn die Darmlichtung durch den Tumor verlegt wird, kann es zu Stuhlunregelmässigkeiten (Durchfälle wechseln mit Verstopfung ab) oder zu kolikartigen Schmerzen und Blähungen kommen. Einige Tumore bluten häufiger und können so eine schleichende Blutarmut (Anämie) beim Patienten hervorrufen. Tritt ein Blutabgang über den After auf, oder entdeckt der Patient Blut im Stuhl, sollte er sofort einen Arzt konsultieren, um abklären zu lassen, ob dies lediglich mit einem eventuell vorhandenen Hämorrhoidalleiden zusammenhängt oder andere, gravierendere Ursachen hat. Weiterlesen >
Die Tumorkrankheit kann zudem mit einem Gewichtsverlust und einer Einschränkung der körperlichen Leistungsfähigkeit verbunden sein. In einigen Fällen kann es akut zu einem Darmverschluss (Ileus) kommen. Dieser charakterisiert sich durch ein meist seit Tagen bestehendes Fehlen von Wind- und Stuhlabgang sowie zunehmenden, beginnend kolikartigen, später dauerhaften Schmerzen.
Behandlung und Abklärungen – Enddarmtumor
Verschiedene Magen-Darm-Erkrankungen können die erwähnten Beschwerden hervorrufen, so dass der Arzt zunächst den genauen Ablauf der Krankengeschichte erfragen muss. „Seit wann bestehen Schmerzen im Bauch und Stuhlunregelmässigkeiten? Haben die Beschwerden einen Zusammenhang mit bestimmten Nahrungsmitteln oder insgesamt mit der Nahrungsaufnahme? Gibt es einen Gewichtsverlust oder einen Leistungsknick?“ Fragen nach Blut im Stuhl oder nach Blutauflagerungen auf dem Stuhl sind ebenfalls sehr wichtig. „Gibt es in der nahen Verwandtschaft besondere Darmerkrankungen oder Menschen, die ein Dickdarmkarzinom hatten?“ Weiterlesen >
Dann wird der Arzt den Bauch untersuchen und fühlen, ob es eine Überblähung gibt, ob ein Tumor zu ertasten ist und ob zusätzlich andere Krankheiten wie z. B. Hernien (Brüche) der Bauchwand vorliegen. Da der überwiegende Teil der bösartigen Darmtumore im Enddarm gefunden wird, ist eine digitale Untersuchung des Enddarms durch den Arzt ein wichtiger Bestandteil der Diagnostik. Dabei wird mit einem Finger durch den Anus der Enddarm ausgetastet, die Schliessmuskelfunktion geprüft und beim Mann die Vorsteherdrüse auf Unregelmässigkeiten untersucht. Dann wird eine Laboruntersuchung durchgeführt, um eine Blutarmut auszuschliessen, andere wichtige Organfunktionen beurteilen zu können und die für diese Art von Tumoren typischen Tumormarker zu erheben.
Hat sich bis dahin der Verdacht auf ein Rektumkarzinom erhärtet, muss man zusätzlich eine Dickdarmspiegelung (Abb. 3) vornehmen, um Gewebeproben von allen verdächtigen Stellen der Schleimhaut zu entnehmen.
Weiterhin wird man eine Ultraschalluntersuchung des Bauchs durchführen, um die Leber (Metastasen), Gallenblase, Gallenwege, Bauchspeicheldrüse und Nieren zu beurteilen. Je nach Lage und Grösse des Tumors sowie anderer Begleiterkrankungen des Patienten können zusätzlich Spezialuntersuchungen wie beispielsweise eine CT-Untersuchung, ein MRI (Abb. 4), eine Endosonographie des Enddarms (die genaue Lage des Tumors ist für die Operationsplanung sehr wichtig), eine Herzultraschall-Untersuchung oder eine Lungenfunktionsdiagnostik, nötig werden.

Enddarmkarzinom – Operation und Behandlung
Hat sich die Diagnose „Rektumkarzinom“ bestätigt, ist eine chirurgische Entfernung des Tumors die Therapie der Wahl. Wie bereits angeführt, unterscheidet sich die Therapiestrategie jedoch von jener der der anderen Dickdarmtumore. In Abhängigkeit von der Höhe des Tumors ‒ der Enddarm wird dabei in drei Etagen unterteilt ‒ ist es bei einigen Tumoren sinnvoll, diese vor der Operation zu bestrahlen und eine gleichzeitige Chemotherapie einzuleiten. Man weiss, dass sich dadurch die Tumorgrösse verringert; zudem werden mögliche Tumorzellen in Lymphknoten bekämpft. Nach Beendigung dieser kombinierten Strahlen-/Chemotherapie erfolgt die Operation im Intervall. Weiterlesen >
Vor der Operation erfolgt eine Darmspülung, damit beim Entfernen und Zusammenfügen des Darmabschnitts keine Infektionen durch Keime entstehen. Aus diesem Grund erhält jeder Patient vor der Operation ein Antibiotikum, welches nach der Operation in einigen Fällen mehrere Tage weitergegeben wird. Ziel der Operation ist die Entfernung des Darmabschnitts mit dem Tumor sowie der dazugehörigen Lymphknoten und die Wiedervereinigung der Dickdarmbereiche. Die kurative Therapie eines Enddarmkarzinoms geschieht durch eine so genannte anteriore (vordere) Rektumresektion. Der Zugang zur Bauchhöhle erfolgt durch einen mittleren Bauchschnitt (Abb. 5) oder laparoskopisch.
Danach wendet sich der Operateur dem Unterbauch zu und sucht den tumortragenden Darmabschnitt auf. Aus den Voruntersuchungen weiss er, in welcher Höhe der Tumor zu finden ist. Dieses Wissen ist bei den Enddarmtumoren sehr wichtig, da der Abstand vom Tumor zum After für die Operationsplanung, vor allem aber bei dem Erstellen der Anastomose (Wiedervereinigung) in diesem Bereich, eine grosse Rolle spielt.
Um im Bereich des Rektums einen Darmabschnitt entfernen zu können, muss der vorangehende Abschnitt vom Untergrund gelöst und mobilisiert werden. Bei bösartigen Tumoren werden die zugehörigen Lymphknoten an den grossen Gefässen aufgesucht und entfernt. Die von der Mitte des Bauchs ausgehenden Gefässe in den Aufhängebändern der Darmabschnitte (Mesenterien) werden zentral dargestellt und abgesetzt (Abb. 6). Damit wird das ganze Abflussgebiet der Lymphe mit den Lymphbahnen und den Lymphknoten radikal entfernt. Dieser Schritt ist bei einem Tumorleiden wichtig. Die Zahl der gefundenen und vom Tumor befallenen Lymphknoten ist für eine mögliche Chemotherapie nach der Operation entscheidend. Anschliessend wird der Enddarm mobilisiert, wobei der Chirurg sorgfältig darauf achten muss, beide Harnleiter nicht zu verletzen.
Das Rektum liegt in einem Mantel von Fettgewebe (Mesorektum), in dem die Gefässe und Lymphbahnen verlaufen. Das Mesorektum wird entfernt, um eventuell vorhandene Metastasen zu beseitigen. Diese moderne chirurgische Methode (TME ‒ Totale Mesorektale Exzision) wurde 1985 von Professor Bill Heald eingeführt. Die für die männliche Potenz wichtigen Nerven, die nahe bei jener Stelle verlaufen, an welcher der Enddarm entfernt werden muss, können dank dieser Technik praktisch immer erhalten bleiben.
Im nächsten Schritt wird die Kontinuität des Darms wieder hergestellt. Dazu werden Klammernahtapparate benutzt. Sie ermöglichen, auch wenige Zentimeter vom After entfernt eine Anastomose (Wiedervereinigung) des Darms (Abb. 7).
Eine Massnahme, die leider in der Darmchirurgie manchmal nicht vermieden, für den Patienten aber zu einer starken psychischen Belastung werden kann, ist die Anlage eines künstlichen Darmausgangs (Anus praeter). Er dient der Ableitung von Stuhl und Gas aus einem Darmabschnitt über die Bauchdecke nach aussen in einen Beutel. Je nachdem, ob ein Dünndarm- oder Dickdarmanteil ausgeleitet wird, spricht man von einem Ileostoma oder Kolostoma. Ein Stoma kann als kurzfristige Massnahme angelegt werden mit dem Ziel, nach einigen Monaten die Darmkontinuität durch eine Rückverlagerung wieder herzustellen, oder es handelt sich um eine endgültige Ausleitung.
- drohender Darmverschluss durch einen nicht resezierbaren Tumor,
- sehr tiefe, nahe dem Schliessmuskel gelegene Tumore, bei welchen der Schliessmuskel mit entfernt werden muss …
- … zum Schutz einer Anastomose, bis diese verheilt ist.
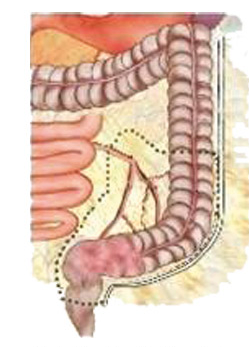
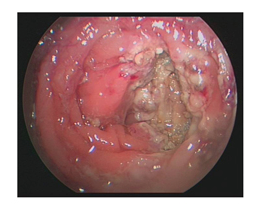
Was geschieht nach der Operation?
In der Regel wird der Patient nach der Operation ein bis zwei Tage auf der Intensivstation betreut. Alle wichtigen Laborwerte werden kontrolliert, und es wird eine ausreichende Schmerz- und Infusionstherapie angesetzt. Die Antibiotikagabe wird fortgesetzt. Aufgrund der Darmanastomose darf der Patient möglicherweise einige Tage nichts essen und trinken. Damit soll vermieden werden, dass die Naht am Darm undicht wird. Im Verlauf wird der Kostaufbau mit Flüssigkeit begonnen. Weiterlesen >
Dies kann eine schmerzhafte Phase sein, da der Darm zum Teil noch überbläht ist und seine Tätigkeit erst langsam, häufig von Krämpfen begleitet, wieder aufnimmt. Nach und nach wird die Nahrungsaufnahme über Suppe und pürierte Kost weiter aufgebaut. Die Patienten werden durch die Mitarbeiter der Physiotherapie eng betreut, um mögliche, durch die zeitweilig eingeschränkte Mobilität bedingte Komplikationen zu vermeiden. Wurden unter der Operation Drainagen (Schläuche zur Ableitung des Wundsekrets) in die Bauchhöhle platziert, werden diese nach einigen Tagen wieder entfernt.
Sämtliche im Rahmen der Operation entfernten Gewebe gelangen zur feingeweblichen Begutachtung zum Pathologen. Dieser beschreibt den Tumor, die Schnittränder sowie die Lymphknoten und legt damit das Tumorstadium fest. Sobald uns das Ergebnis der Untersuchung erreicht hat, besprechen wir mit dem Patienten, auf Wunsch gemeinsam mit Familienangehörigen, die Befunde und mögliche Konsequenzen.
Nach grossen bauchchirurgischen Eingriffen benötigt der Körper einige Zeit zur Rekonvaleszenz. Aus diesem Grund nehmen die meisten unserer Patienten im Anschluss an den Spitalaufenthalt gerne die Möglichkeit einer direkten Rehabilitation wahr. Deren Planung erfolgt während des stationären Aufenthalts.
Die individuelle Nachsorge eines jeden Patienten erfolgt je nach Tumorstadium. In bestimmten Zeitabständen werden Tumormarker kontrolliert, und es werden eine Ultraschall- oder CT-Untersuchung des Abdomens sowie eine Darmspiegelung durchgeführt, um sicher zu gehen, dass keine Metastasen aufgetreten sind oder dass kein neuer Tumor entstanden ist.
Historisches
Noch vor 150 Jahren starben etwa zwei Drittel der Patienten mit Eingeweideoperationen. Gründe für diese hohe Sterblichkeit waren die fehlende Narkose, die mangelnde Antisepsis und das Problem des „Schocks“. Dieses letztgenannte Phänomen wird beispielsweise durch einen hohen Blutverlust oder durch eingeschwemmte Bakterien verursacht und kann tödlich enden.
Doch dann wurden bahnbrechende Entdeckungen gemacht, die bis heute das Fundament jedes grösseren Baucheingriffs bilden. 1844 erfolgte die erste Narkose mit Lachgas durch Horace Wells. 1901 entdeckte Karl Landsteiner die Blutgruppen des Menschen. Dies eröffnete zum ersten Mal die Möglichkeit, bei grossen chirurgischen Operationen Blutübertragungen vorzunehmen und dem Blutungsschock erfolgreich entgegenzutreten.
Weiterlesen >
Die grösste Errungenschaft war jedoch die Erkenntnis von Ignaz Philipp Semmelweis, dass die damals meist tödlich verlaufenden Wundinfektionen, vor allem das Kindbettfieber, ihre Ursache in der mangelhaften Hygiene von Händen und Instrumenten hatten. Bis dahin war eine gründliche Händedesinfektion in Spitälern völlig unbekannt gewesen. Man „trug“, ohne es zu wissen, die Bakterien von einem Patienten zum anderen. Leider war Semmelweis seiner Zeit zu weit voraus, so dass seine Appelle zur Händedesinfektion mit Karbolsäure trotz der von Luis Pasteur, dem berühmten Entdecker der Bakterien, bewiesenen Wirksamkeit zunächst nicht ernst genommen wurden. Der Chirurg Joseph Lister in Glasgow war es, der die Ideen von Semmelweis gehört hatte und 1867 in seiner Klinik mit Erfolg umsetzte: Vor Operationen wurden die Hände der Chirurgen mit karbolhaltiger Seife gewaschen, und es wurde eine karbolhaltige Lösung über dem Operationsgebiet zerstäubt. Damit sank die Zahl der tödlichen Komplikationen nach Operationen deutlich. Im Zuge dieser Erkenntnisse entstanden später Operationssäle, die nur noch mit Haube und Mundschutz betreten werden durften, so dass die ersten grossen, dann auch aseptisch (Asepsis = Keimfreiheit) durchgeführten bauchchirurgischen Eingriffe nach 1880 erfolgreicher waren.
Exemplarisch für die „Aufbruchstimmung“ in der Bauchchirurgie unter diesen „neuen“ Bedingungen ist die Arbeit des Chirurgen Professor Ulrich Kroenlein, der seit 1881 am Universitätsspital Zürich arbeitete und lehrte. Er setzte im Spital die neuen „Hygienevorstellungen“ in Massnahmen um, indem er Böden kacheln, Bettgestelle aus Holz entfernen und einen neuen Operationssaal in Form eines Amphitheaters (für den Studentenunterricht) bauen liess. Kroenlein operierte als einer der ersten Chirurgen akute Bilddarmentzündungen und befasste sich mit der Therapie der eitrigen Bauchfellentzündung (Peritonitis), die nach Darmverletzungen auftrat.
Um solche Bauchfellentzündungen durch schlechte Darmnähte (Anastomosen) zu vermeiden, rangen zu dieser Zeit zwei andere berühmte Chirurgen, Theodor Kocher und Vinzenz Czerny, um neue Nahttechniken in der Darmchirurgie. „Die Darmresektion ist zu einem ausserordentlich wichtigen und verhältnismässig häufigen chirurgischen Eingriff geworden, durch dessen korrekte Ausführung der Chirurg manches sonst unrettbar verlorene Leben erhalten kann“, schrieb 1894 der Schweizer Chirurg und erste Nobelpreisträger für Medizin (1909), Theodor Kocher, und er stellte damit seine fortlaufende Darmnaht vor (Boschung U.: Meilensteine in der Geschichte der intestinalen Anastomose, Swiss Surg 2003; 9: 99‒104). Sir Ernest Miles führte 1907 die erste radikale abdominoperineale Resektion bei einem Enddarmkarzinom durch, ein grosser Eingriff, bei welchem Teile des Dickdarms und der gesamte Enddarm entfernt werden.
Die Entwicklung der diagnostischen Möglichkeiten, die moderne Intensivmedizin sowie die Onkologie (Lehre von den Tumoren) tragen ebenso wie der technische Fortschritt in Bezug auf genutzte Instrumente und Materialien wesentlich dazu bei, dass in der heutigen Zeit immer mehr individuelle Therapiekonzepte bei Dickdarmkarzinomen eingesetzt werden.
Weitere Informationen für Stomaträgerinnen und Stomaträger
Ilco (Schweiz)
ilco Schweiz ist eine Non-Profit-Organisation. Der Dachverband mit den 13 Regionalgruppen und der young ilco bietet Unterstützung, Beratung und Begleitung von StomaträgerInnen und deren Angehörigen in Zusammenarbeit mit StomatherapeutInnen und medizinischem Pflegepersonal. Um einander zu helfen, tauschen sie ihre Erfahrungen aus. Sie pflegen Kontakt an Versammlungen, in Gesprächsgruppen, an Vorträgen und Ausflügen und beantworten Fragen, welche über die medizinische Beratung hinausgehen. Die verschiedenen Aufgaben werden von speziell ausgebildeten und ehrenamtlich tätigen ilco-Mitgliedern getragen.

